Инфекции в крови повышенная температура

Инфекционными называют заболевания, вызванные попаданием чужеродного микроорганизма во внутреннюю среду тела. Внедрение патогена обычно сопровождается воспалительной реакцией, направленной на его уничтожение. Микроорганизмы могут попадать в тело с пищей, водой, вдыхаемым воздухом, через порезы на коже. Некоторые инфекции легко переносятся большинством людей, другие могут быть смертельно опасными.
Некоторые микроорганизмы вызывает специфическую реакцию, однако наиболее частым симптомом инфекции является высокая температура тела.
Возбудители инфекций
Возбудителей инфекционных заболеваний можно разделить на группы, исходя из их систематического положения в классификации живых организмов:
- вирусные агенты (грипп, ВИЧ, риновирус, вирусы гепатита, герпеса и др.);
- бактерии (туберкулезная палочка, стафилококк, дизентерийная палочка, хламидия и др.);
- одноклеточные (малярийный плазмодий, токсоплазма и др.);
- микроскопические грибы ( кандиды, аспергиллы);
- прионы (вызывают редкие заболевания нервной ткани, например, куру).
Так как вышеперечисленные организмы имеют различный обмен веществ и требуют определенных условий для существования, подходы к их лечению существенно отличаются. Препараты, созданные для уничтожения бактерий, будут совершенно не активны по отношению к грибкам и вирусам. Именно поэтому так важно учитывать тип возбудителя при лечении инфекционных болезней.
По внешним симптомам заболевания определить тип патогена не всегда возможно. Однако в некоторых случаях это реально, например, вирусные инфекции обычно вызывают повышение температуры до субфебрильных значений, т. е. до 37- 38 градусов Цельсия, а бактериальные — от 38,5 С и выше.
Лихорадка при бактериальных заболеваниях опасна и может вызвать необратимые нарушения здоровья. Грибковые инфекции могут проходить без температуры или вызывать небольшой ее подъем (например, при микозе внутренних органов).
 В остальном, внешние симптомы инфекции ничего не говорят о природе возбудителя.
В остальном, внешние симптомы инфекции ничего не говорят о природе возбудителя.
Доказать присутствие определенного микроорганизма можно лишь опираясь на результаты лабораторной диагностики, такие как бактериологический посев, детекция ДНК патогена с помощью полимеразной цепной реакции (ПЦР) или определение специфических антител к патогену с помощью иммуно-ферментоного анализа (ИФА). В настоящее время эти методы являются золотыми стандартами диагностики.
Инфекции различных систем органов
В зависимости от места локализации очага воспаления выделяют следующие типы инфекционных заболеваний:
- болезни, поражающие желудочно-кишечный тракт (дизентерия, сальмонеллёз, дифтерия);
- инфекции дыхательных путей, условно разделяемые на воспаления верхних (ринит, гайморит, фарингит) и нижних дыхательных путей (пневмония, туберкулез);
- инфекционные болезни крови (малярия, ВИЧ);
- кожные (столбняк, герпес, оспа, лепра);
- урогенитальные (хламидиоз, герпес, кандидоз, гонорея).
- неврологические (менингит, куру, болезнь Якоба).
Вы могли заметить, что патогены различной природы могут поражать одни и те же органы. Это действительно так, например, бактерии могут поражать практически любую систему органов человека.
Не все инфекции вызывают повышение температуры и другие нарушения работы организма — некоторые из них могут годами протекать бессимптомно. Например, урогенитальные инфекции вызывают обычно локальные изменения, и не сопровождаются гипертермией и общей интоксикацией.
Поговорим подробнее о некоторых типах инфекций, сопровождающихся повышенной температурой тела.
Кишечные инфекции
Вместе с пищей и водой в организм попадает множество микроорганизмов, но лишь некоторые из них способны вызвать отравление. Вероятность получить пищевое отравление возрастает при пренебрежении простыми правилами гигиены и санитарии.
 Многие бактерии попадают в желудок с немытыми овощами и фруктами, недоваренным мясом, рыбой и т.д.. Особенно часто бактерии размножаются в мясных и молочных продуктах, десертах, воде. Лишь некоторые бактерии могут выдержать длительную термическую обработку. В то же время, пищевая инфекция может быть вызвана и вирусами (например, энтеровирусом).
Многие бактерии попадают в желудок с немытыми овощами и фруктами, недоваренным мясом, рыбой и т.д.. Особенно часто бактерии размножаются в мясных и молочных продуктах, десертах, воде. Лишь некоторые бактерии могут выдержать длительную термическую обработку. В то же время, пищевая инфекция может быть вызвана и вирусами (например, энтеровирусом).
Симптомы болезни обычно вызваны интоксикацией организма продуктами жизнедеятельности микроорганизма, а также веществами, образующимися при переваривании некоторых микробов.
Симптомы инфекции ЖКТ:
- рвота;
- повышенная температура;
- диарея (понос);
- плохой аппетит;
- слабость.
Все эти реакции направлены на избавление от чужеродного микроорганизма. Именно поэтому в первые часы отравления не нужно пытаться прекратить рвоту – наоборот, стоит пить побольше жидкости и промывать желудок. Можно также принять сорбент, например, активированный уголь. Все остальные препараты можно употреблять только после консультации с врачом.
При частой рвоте и диарее опасайтесь обезвоживания, особенно если у больного гипертермия и обильное выделение пота. Нужно много пить чистой воды, а вот от пищи лучше отказаться на некоторое время.
Если у вас на фоне инфекции наблюдается рвота и температура тела выше 39 С, необходимо вызвать врача. Многие инфекционные болезни ЖКТ смертельно опасны. К тому же, они очень заразны, поэтому при отравлении избегайте близкого контакта с родственниками, пользуйтесь отдельной посудой и полотенцем.
Диагноз ставится после бактериологического посева рвотных масс или воды, которой промывали желудок. Также осматриваются продукты питания, употребляемые ранее.
Инфекции дыхательных путей
Вирусные инфекции органов дыхания обычно вызывают небольшое повышение температуры (до 38 градусов), но не все так однозначно. Например, вызываемый риновирусом насморк вообще не вызывает гипертермию, а вирус гриппа, входными воротами для которого также являются верхние дыхательные пути, может вызвать существенное повышение температуры тела.
 Бактериальные воспаления органов дыхания вызывают больше неприятных симптомов и могут иметь серьезные последствия. Бактерии могут распространяться на соседние органы, и тогда ринит перетекает в отит, гайморит, конъюнктивит и фарингит. Очень важно вовремя лечить эти бактериальные инфекции, ведь они имеют свойство перетекать в хроническую форму.
Бактериальные воспаления органов дыхания вызывают больше неприятных симптомов и могут иметь серьезные последствия. Бактерии могут распространяться на соседние органы, и тогда ринит перетекает в отит, гайморит, конъюнктивит и фарингит. Очень важно вовремя лечить эти бактериальные инфекции, ведь они имеют свойство перетекать в хроническую форму.
Таким образом, для вирусной респираторной инфекции характерно:
- небольшое повышение температуры тела;
- выделение обильной прозрачной или беловатой мокроты;
- заболевание длится не более 10 дней;
- вылечить ОРВИ можно не прибегая к специальным препаратам, с помощью очищающих процедур, обильного питья и постельного режима.
Если же заболевание органов дыхания вызвано бактериями, наблюдаются следующие симптомы:
- выделяемая мокрота желтоватого или зеленоватого цвета, может иметь примеси гноя и плохой запах;
- кашель – сухой или мокрый, с гнойной или кровянистой мокротой;
- при воспалении придаточных пазух носа больной испытывает сильную головную боль в области глаз, лба и верхней челюсти;
- часто сопровождаются повышением температуры тела выше 38,5 С;
- без соответствующего лечения болезнь не проходит очень долго и может усугубиться.
В отличие от ОРВИ, бактериальные инфекции обычно не проходят сами по себе.
В большинстве случаев требуется прием антибактериальных препаратов, орошение носоглотки или горла антисептиками, а также другие лечебные процедуры, в зависимости от пораженного органа и вида бактерии.
Источник
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Высокая температура – причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Повышение температуры служит защитной реакцией организма и может происходить под влиянием разных факторов. Обязательно следует разделять такие состояния, как гипертермия (перегревание) и лихорадка, которая тоже сопровождается повышением температуры тела, однако ее механизм отличается от перегревания и требует иных мер воздействия на организм.
Возможные причины
Лихорадку запускают внешние (или экзогенные) пирогены – чужеродные для организма вещества, попавшие в кровь. К ним относятся инфекционные пирогены: токсины вирусов и продукты метаболизма микроорганизмов. Также в группу первичных входят неинфекционные пирогены: определенные липиды, белки и белоксодержащие вещества, поступающие в организм из внешней среды или возникающие в организме при воспалительных процессах, аллергических реакциях или распаде опухолевых тканей. Первичные пирогены, взаимодействуя с клетками иммунной системы, инициируют выработку внутренних, или эндогенных (вторичных) пирогенов – цитокинов. Именно они, воздействуя на центр терморегуляции в мозге, вызывают повышение температуры тела.
Лихорадочное состояние имеет свою динамику и включает несколько стадий.
Если за критерий течения лихорадки принять температуру тела, то можно выделить три стадии:
1 стадия – период подъема температуры;
2 стадия – период сохранения, или стояния температуры;
3 стадия – период снижения температуры до нормальных значений..
Стадия подъема температуры
Скорость подъема температуры зависит от концентрации пирогенов в крови и может служить диагностическим признаком.
Быстрое повышение температуры до высоких значений наблюдается при гриппе, крупозной пневмонии,
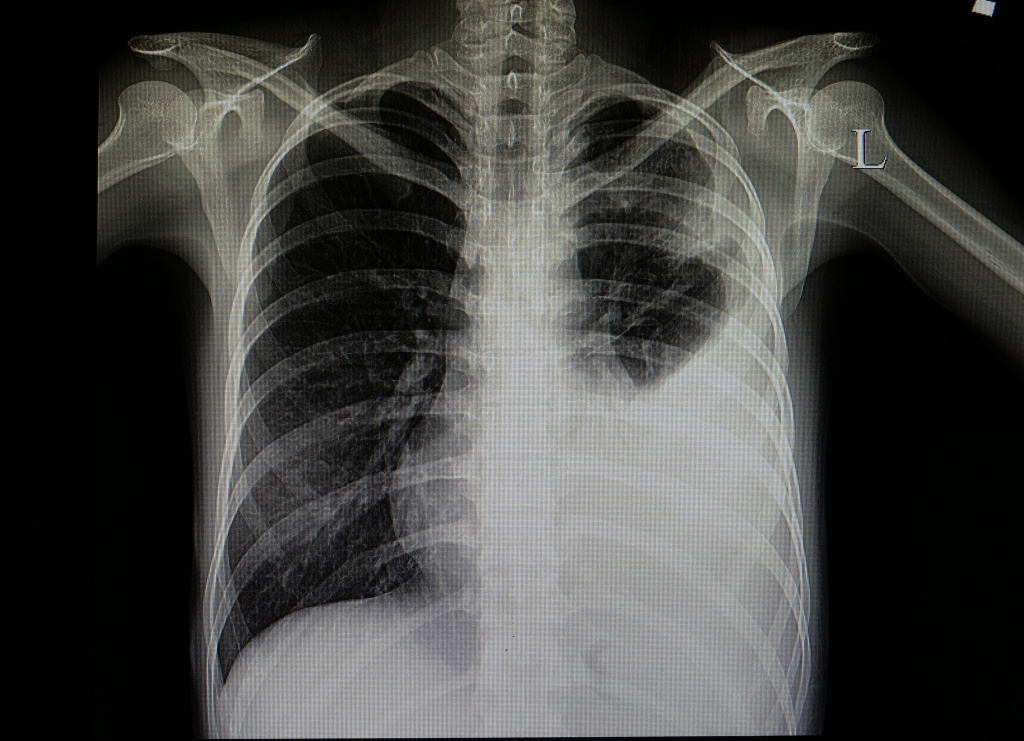
а также возможно при попадании в кровь чужеродного белка (например, при переливании компонентов крови). В этом случае возникает сильный озноб, отмечается похолодание кожных покровов, что обусловлено спазмом поверхностных кровеносных сосудов.
Медленное повышение температуры характерно для аденовирусной инфекции, брюшного тифа, бруцеллеза. В этих случаях выраженный озноб может отсутствовать, а первыми ощущениями заболевания будут жар, сухость глаз, головная боль, недомогание. Возможно побледнение кожных покровов, похолодание стоп и ладоней.
Что следует делать?
В первую очередь необходимо согреть больного, укутав его одеялом. Хороший эффект дает грелка, приложенная к ногам и рукам.
Стадия стояния температуры
После достижения верхнего значения температура некоторое время держится на этом уровне. Данный период называется стадией стояния температуры, когда устанавливается баланс между теплопродукцией и теплоотдачей. На этой стадии болезни пациент ощущает жар, сонливость. Возможно отсутствие аппетита, жажда. В зависимости от уровня повышения температуры различают слабую, или субфебрильную температуру – 37-38° C; умеренную, или фебрильную – 38-39° C; высокую – 39-41° C и чрезмерную – выше 41° C.
Сбивание температуры не всегда уместно.
Лихорадка – это защитно-приспособительная реакция организма, возникающая в ответ на действие пирогенов.
При температуре 37,5-38° C организм активно борется с инфекцией. Однако каждый человек по-разному реагирует на повышенную температуру. Поэтому принимая решение о медикаментозном снижении температуры, следует ориентироваться на самочувствие и сопутствующие симптомы. Особенно это касается детей. Условно пороговой температурой, при которой необходимо усилить наблюдение за состоянием здоровья и внешними проявлениями, считается температура от 38° C и выше.
Период сохранения температуры на высоком уровне зависит от инфекционного агента, состояния иммунитета и проводимого лечения.
В обычных случаях это время может варьировать от одного до пяти дней, но при тяжелом течении болезни растягиваться на несколько недель.
Колебания температуры у лихорадящего больного имеют определенный ритм: максимальные значения отмечаются в 5-6 часов вечера, минимальные – около 4-5 часов утра и вариабельность. При воспалении легких, например, температура может долго держаться на высоком уровне. Для бронхита, туберкулеза легких характерны значительные суточные колебания температуры (1-2° C). Очень опасна так называемая изнуряющая лихорадка, которая характеризуется резкими скачками температуры (с быстрым подъемом и снижением), иногда повторяющимися два или три раза в течение суток. Встречается такая лихорадка при сепсисе, наличии каверн при туберкулезе легких и распаде легочной ткани.
Что следует делать?
При высокой температуре необходимо по возможности освободить пациента от лишней одежды и обеспечить доступ свежего воздуха, исключив сквозняки. На лоб и области крупных сосудов (локтевые и коленные сгибы) можно положить холодный компресс. Можно обтирать тело смоченным прохладной водой полотенцем.
Вопрос о медикаментозном снижении температуры решается в каждом случае индивидуально.
Человек труднее переносит не высокую температуру, а интоксикацию организма. Поэтому основные меры должны быть направлены на удаление из организма токсичных продуктов обмена. Это достигается обильным питьем, при необходимости – очистительными клизмами.
При назначении жаропонижающих препаратов детям учитывают следующие нюансы:
– возраст ребенка менее трех месяцев, а температура поднялась выше 38° C;
– у ранее здорового ребенка в возрасте от трех месяцев до шести лет температура поднялась выше 39° C;
– у ребенка с заболеваниями сердца или легких температура превышает 38° C;
– ребенку любого возраста (до 18 лет) с судорожным синдромом, заболеваниями центральной нервной системы, при наличии таких внешних признаков, как бледность, синюшность кожных покровов и похолодание конечностей, общая вялость и заторможенность, необходимо снижать температуру, если она достигла отметки 38° C. В противном случае возможно возникновение судорожного синдрома, который крайне опасен и может привести к удушью.
При высокой температуре изменяется функционирование всех систем органов.
Частота сердечных сокращений увеличивается на 8-10 ударов в минуту на каждый градус повышения температуры. Нередко возникают аритмия, чаще экстрасистолия (внеочередные сокращения), спазм кровеносных сосудов и повышение кровяного давления.
Секреторная и моторная функции желудочно-кишечного тракта снижаются, что приводит к задержке пищи в кишечнике, а недостаток жидкости вызывает запоры. Учитывая эти факторы, необходимо корректировать питание лихорадящего больного. Предпочтение следует отдавать жидкой легкоусвояемой пище, уменьшив размер порции, но увеличив число приемов пищи.
Существует особенность, которую следует учесть больным сахарным диабетом. Нужно помнить, что лихорадка сопровождается повышением уровня глюкозы в крови, что требует принятия соответствующих мер.
Лечение
К основным жаропонижающим средствам относятся нестероидные противовоспалительные препараты – парацетамол, ибупрофен, диклофенак. Эти лекарства быстро действуют и быстро выводятся из организма.
Хотя широко распространена практика приема жаропонижающих в виде таблеток, опыт показывает, что побочные эффекты в таком случае более выражены.
Предпочтительнее использовать ректальные суппозитории.
При этом способе введения лекарств действующее вещество через кровеносные сосуды прямой кишки попадает непосредственно в кровь. Отсутствует раздражающее воздействие медикаментов на слизистую оболочку желудка. Появляется возможность введения лекарственного средства независимо от приема пищи.
Стадия снижения температуры
Снижение температуры при инфекционных заболеваниях происходит либо быстро и сопровождается обильным потоотделением, а иногда и падением артериального давления, либо медленно, в течение одного-двух дней.
Что следует делать?
Помочь больному при резком падении температуры можно, быстро сменив влажное белье на сухое и напоив горячим чаем.
Важно помнить, что снижение температуры не является показателем выздоровления.
В организме еще присутствуют микроорганизмы или вирусы, способные вызвать вторую волну болезни. Особенно опасны в этом отношении стрептококковые инфекции, которые часто дают осложнения на сердце, почки и суставы. Поэтому следует соблюдать постельный режим не только при высокой температуре, но и сразу после ее снижения. По выздоровлении рекомендуется выполнить клинические анализы крови и мочи.
Пожилым пациентам желательно сделать электрокардиограмму.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Источник
Из статьи вы узнаете, как определить симптомы коронавируса, как протекает коронавирусная инфекция у человека, изменение картины по дням, способы отличить Ковид от других патологий.
Первые признаки заражения коронавирусом
ВОЗ назвала первыми проявлениями коронавирусной инфекции высокую температуру, сухой кашель и одышку. На практике эти первые признаки заболевания сопровождаются и другой, не менее важной симптоматикой, на которую нельзя не обращать внимания. Давайте, познакомимся с симптомами COVID-19 поближе.
Кашель
При коронавирусе кашель сухой, постоянный, с мышечными болями, одышкой.
Диарея
Кишечные симптомы характерны для пациентов старше 55 лет, и они могут быть единственным признаком коронавирусной инфекции – без ожидаемой респираторной симптоматики. Беспокоит резкая потеря веса на фоне невозможности употреблять пищу, понос, подташнивание и рвота, боль в животе.
Есть еще нюанс – вирус COVID-19 обнаруживается практически во всех пробах стула пациентов с коронавирусной инфекцией. Это означает, что пищеварительный тракт – потенциальный путь заражения вирусом наряду с дыхательными путями.
Читайте подробнее: диарея при инфицировании коронавирусом
Заложенность носа и потеря обоняния, потеря вкуса
Спонтанная потеря обоняния на фоне полного здоровья – может быть самым ранним признаком коронавируса SARS-CoV-2. Пожалуй, самым серьезным препятствием на пути прекращения эпидемии становится латентность инфекции или ее нетипичность. Никакой негативной симптоматики нет, а запахи нос перестает чувствовать. Суть – высокое давление, которое вирус оказывает на назальный эпителий. Иногда присоединяется и потеря вкуса. По сути, перед нами явное носительство вируса, его латентная форма, заразная для окружающих.
Читайте подробнее: потеря обоняния при коронавирусной инфекции
Температура
Внезапная температурная свечка с продолжающейся лихорадкой – один из основных симптомов коронавирусной инфекции. Иногда – единственный. При температуре тела выше 39,5°C нужно срочно вызвать врача, независимо от того, есть ли иные симптомы.
Читайте подробнее: сколько дней держится температура при коронавирусной инфекции
Головная боль
Пульсирующая цефалгия сопровождает не только Ковид, но и простуду с гриппом. Иными словами – симптом неспецифический. Своеобразным тестом может стать прием Парацетамола: если боль проходит – это не COVID-19, не купируется или возвращается со временем снова – нужна консультация врача.
Читайте подробнее: характер головных болей при коронавирусе
Пожар в глазах
Жжение в глазах появляется при коронавирусной инфекции нечасто. Как правило, это симптом аллергии или результат внешнего раздражения – дым, смог, пыль. Но если ничего из перечисленного нет и в помине – стоит задуматься о коронавирусе.
Читайте подробнее: коронавирусный конъюнктивит, покраснение глаз
Боль в горле
Если дискомфорт в горле вызван вирусом COVID-19, пациенты ощущают смесь симптомов обычной простуды, гриппа на фоне надсадного сухого кашля. Это отличительная особенность инфекции: вирус, как правило, попадая в носоглотку, кумулируется на миндалинах. С них и берут мазки на коронавирусный тест.
Читайте подробнее: как болит горло при Ковиде
Ломота в теле
Коронавирус достаточно часто вызывает артралгии, миалгии, ломоту в теле. Это потому, что белок АСЕ2, родственный рецепторам вируса, есть в кровеносных сосудах и нервных окончаниях. Иными словами, каждая ткань и орган реагируют на внедрение чужака в организм.
Читайте подробнее: ломота в теле при Ковид: причины, что принять?
Усталость
Слабость, недомогание, разбитость сопровождает не только синдром хронической усталости от физического или эмоционального перенапряжения, но это еще и характерный признак воспаления. Поэтому именно усталость может стать первым признаком коронавируса – триггера воспаления на любом участке нашего организма.
Читайте подробнее: как долго держится слабость и усталость при коронавирусной инфекции?
Отсутствие аппетита
Любая слабость, вызванная простудой, гриппом или вирусом, снижает аппетит людей. COVID-19 – не исключение. Однако надо помнить, что для борьбы с любым заболеванием нужны силы. Если организм отказывается от пищи – это верный признак поражение системы пищеварения, в том числе – коронавирусной инфекцией.
Читайте подробнее: снижение или потеря аппетита при заражении Ковид
Загрудинный дискомфорт
Постоянный кашель провоцирует при COVID-19 дискомфорт в грудной клетке, в том числе – непосредственно за грудиной. При этом приступы чихания, которые сопровождают при Ковиде кашель, становятся причиной распространения воздушно-капельной инфекции.
Читайте подробнее: может ли при коронавирусной инфекции болеть грудь или легкие?
Проблемы со слухом
Буквально на днях появились сообщения, что коронавирусная инфекция сопровождается заложенностью ушей. Такая симптоматика встречается у 18% пациентов с коронавирусом, что количественно совсем не относится к редким проявлениям заболевания. Особенность симптома заключается в том, что отмечают его только пациенты с легкой формой Ковида.
Поскольку этот симптом может встречаться и при ОРВИ, то, чтобы не прозевать коронавирус, при сохранении заложенности в течение нескольких дней, тем более, при присоединении болей в ухе, нужно немедленно обратиться к врачу-отоларингологу.
Бессонница
Головная боль, усталость, ринорея, слезотечение, характерные для коронавируса, провоцируют нарушение сна. В свою очередь бессонница является причиной хронической усталости. Вот такой замкнутый круг получается при коронавирусной инфекции.
Предобмороки и обмороки
Симптомы респираторной недостаточности при COVID-19 становятся причиной гипоксии церебральных структур. Недостаточность питания и кислородоснабжения вызывают состояния предобморока, иногда заканчиваются потерей сознания.
7 основных симптомов коронавирусной инфекции
Сегодня уже абсолютно ясно, что коронавирус 2019 года способен инфицировать каждую клетку организма человека. Но наиболее распространенные симптомы при поражении органов и тканей следующие:
Со стороны носоглотки
Потеря обоняния и вкуса по неясным и по сей день причинам. Суть патологического процесс в гибели части обонятельных рецепторов при их контакте с ACE2-рецепторами коронавируса, благодаря которым он проникает в здоровые клетки. Чем интенсивнее симптоматика, тем хуже прогноз развития заболевания.
Со стороны легочной системы
Кашель при коронавирусе с развитием одышки, пневмонии за счет разрушения клеток легочной ткани, которые избирательно реагируют на SARS-CoV-2. Повреждение клеток вызывает бурную реакцию иммунной системы, резкое снижение кислорода в крови, при удовлетворительном общем самочувствии на начальном этапе.
Такое скрытое кислородное голодание можно увидеть только при рентгенографическом исследовании, КТ: заполненные жидкостью или гноем воздушные пространства легких. Это и есть ковидная пневмония. Легкие настолько увеличиваются в объеме за счет патологического выпота, что не могут работать, и человек погибает из-за остановки дыхания.
Со стороны ЦНС
Гипертермия и цефалгия – неспецифические признаки COVID-19. Однако если они сопровождаются предобморочным состоянием, потерей ориентации в пространстве и времени, стоит подумать о коронавирусной инфекции. Мозг при коронавирусе страдает с двух сторон: из-за гипоксии на фоне легочной недостаточности и от прямого поражения нейронов вирусом с развитием судорог, галлюцинаций.
Со стороны иммунной системы
Возникает реакция на цитокиновое воспаление. При проникновении большого количества коронавируса в ткани легких, начинается их разрушение, что заставляет вступать в бой иммунитет.
Система защиты постоянно вырабатывает цитокины – белки, которые контролируют иммунные реакции. Их становится так много, что вместе с вирусными клетками уничтожаются и здоровые. Такая ситуация называется цитокиновым штормом, исход которого – фатален. Гиперактивность иммунитета снижает уровень кислорода в крови и заставляет давление падать.
Со стороны системы крови
Происходят самые значительные изменения. Связаны они с повышением густоты или вязкости биологической жидкости, тромбообразованием. Особенностью COVID-19 является образование подвижных, флотирующих тромбов, способных двигаться внутри сосудов и перекрывать жизненно важные магистральные сосуды. Так провоцируется инсульт, ТЭЛА, инфаркт. У пожилых – это основная причина летальных исходов, но страдают и очень молодые люди.
Антикоагулянты при коронавирусе не могут гарантировать отсутствие тромбообразования, но смягчить ситуацию им вполне по силам. Помочь в профилактике такого состояния могут D-димеры – ферменты белковой природы, уровень которых необычайно растет при коронавирусном инфицировании.
Читайте также: есть ли боль в сердце при коронавирусе?
Со стороны конечностей
При COVID-19 возникает особенная картина: из-за нарушения притока крови к пальцам рук и ног, они испытывают ишемию, приобретают синюшный оттенок. Суть – тромбоз капилляров. Этот симптом характерен для молодых людей.
Читайте подробнее: характер высыпаний при заражении коронавирусной инфекцией
Со стороны иммунной системы у детей
У детей при инфицировании коронавирусом развивается синдром, напоминающий вирусную патологию Кавасаки или токсический шок. Суть – мультисистемное воспаление с лихорадкой, специфическими высыпаниями, резким ухудшением общего состояния. Объясняется это слишком агрессивной реакции иммунной системы на коронавирус.
Как меняются симптомы по дням
Заболевание коронавирусом проходит в легкой, средней и тяжелой форме. Инкубационный период занимает от трех до одиннадцати дней. При легкой форме симптомы напоминают обычную ОРВИ: в первый день – субфебрилитет, слабость, заложенность носа; на вторые-третьи сутки – подкашливание, нарушение обоняния, диспепсия; на 5-6 день – постепенное улучшение состояния; на 7-14 – полное выздоровление.
При средней степени тяжести: на первые сутки температура – 38 градусов, слабость, миалгии; на вторые-третьи – сухой кашель, потеря обоняния, абдоминальные боли; на 5-6 присоединяются осложнения: растет температура, одышка, резкая слабость, появляется загрудинный дискомфорт. К началу второй недели – большинство идут на поправку, выздоровление наступает к концу третьей-началу четвертой недели (полное – у 75% пациентов).
Тяжелая форма составляет около 5% всех случаев. Суть тяжести – развитие острого респираторного дистресс‑синдрома. Собственные иммунные клетки атакуют здоровые ткани, необходима ИВЛ, и – это крайняя мера.
Как отличить коронавирус о простуды, ОРВИ, ОРЗ, гриппа
В отличие от простуды при поражении SARS-CoV-2 насморка практически не бывает, как и чихания, метеоризма, а диспепсия – кратковременное явление. Зато есть температура. Напротив, если речь идет о простуде, она немыслима без ринореи, воспаленного горла, артралгий. При этом температуры может не быть вообще.
При гриппе всегда есть высокая температура, сухой кашель, боли в суставах, цефалгия, сильная слабость. Это очень напоминает COVID-19, поскольку по сути – это вирусные инфекции. Но при коронавирусе все симптомы быстро нарастают и становятся похожими на атипичную пневмонию. Коронавирус отличается от гриппа: лихорадкой с ознобом, надсадным лающим кашлем, резкой усталостью крайней степени тяжести. Разная у гриппа и COVID-19 инкубация: в первом случае – пара дней, во втором – пара недель.
Читайте также: характерные отличия коронавируса от ОРВИ, гриппа и простуды
В современных обстоятельствах любые проявления инфекций – повод для тестирования на коронавирус, учитывая тяжесть возможных осложнений.
Людмила Жаворонкова
Высшее медицинское образование. 30 лет рабочего стажа в практической медицине. Подробнее об авторе
Последнее обновление: 5 ноября, 2020
Источник
