Кряхтящее дыхание у ребенка температуры нет
Изменение характера дыхания у детей сразу обращает на себя родительское внимание. Тревожный симптом может сопровождаться посторонними звуками или изменением голоса. Чтобы грамотно разобраться в ситуации и вовремя принять необходимые меры, необходимо знать, какое дыхание у детей бывает в норме, и какие причины могут вызвать его изменения.
Особенности дыхания у детей
Организм ребёнка существенно отличается по строению и функционированию от взрослого. Дети дышат иначе, чем взрослые, поэтому они более подвержены развитию дыхательных нарушений. Этому есть объяснения:
- поверхностный тип дыхания и небольшой жизненный объём лёгких приводят к учащению вдохов и выдохов;
- более узкие и эластичные, по сравнению с взрослыми, бронхи, гортань и трахея. Чем уже просвет, тем легче он закупоривается слизью при воспалительных заболеваниях;
- слизистая, выстилающая дыхательные пути, склонна к отёчности и вырабатывает большое количество секрета. В результате, слизь быстро густеет и осложняет дыхание;
- более высокая, в сравнении со взрослыми, потребность в кислороде для обеспечения процессов обмена веществ и активного роста.
- незрелость нервной системы, лёгких и всего организма в целом у недоношенных новорождённых провоцирует нарушения вдоха и выдоха;
- слабые межрёберные мышцы и недоразвитые альвеолы лёгких у здоровых детей до года объясняют их шумное дыхание
- более высокая, в сравнении со взрослыми, склонность к развитию системных аллергических реакций
В норме эти различия нивелируются в процессе роста и развития ребёнка, и к подростковому возрасту его дыхательная система практически не отличается от дыхательной системы взрослого человека.
Причины и признаки изменения дыхания
Изменение ритма, частоты, глубины вдохов или выдохов может происходить под действием ряда факторов.
Учащение дыхания в норме происходит следующих случаях:
– при активной физической нагрузке (это приспособительная реакция организма для улучшения обеспечения кислородом всех органов и тканей)
– при воздействии повышенных температур окружающей среды;
– при попадании в зоны разряженного воздуха (например, в условиях среднегорья или при длительном пребывании в заполярье);
– при лихорадочных состояниях во время инфекционных заболеваний
– при сильной эмоциональной перегрузке (страх, боль и т.д.)
– при чрезмерно сухом и жарком воздухе в помещении
Однако изменение дыхания может указывать и на опасные заболевания, требующие немедленного реагирования:
1. Инородное тело в дыхательных путях. При частичном перекрытии дыхательных путей ребёнок будет стараться откашляться, чтобы вытолкнуть предмет. Звук дыхания изменится в зависимости от размера предмета, попавшего в гортань или трахею. Малыш при этом громко плачет и тянет руки ко рту. При полном перекрытии происходит остановка дыхания, наблюдаются позывы похожие на рвотные, в течение нескольких минут кожные покровы сначала бледнеют, потом синеют, происходит потеря сознания. Оказание помощи в такой ситуации требуется немедленно: в зависимости от возраста ребенка можно выполнить прием Геймлиха, или перевернуть малыша кверху ногами, или надавить на корень языка, чтобы попытаться вызвать рвоту. Параллельно с этим нужно вызывать скорую помощь, но ни в коем случае не надо ждать с оказанием помощи до ее приезда. Иначе может быть поздно.
2. Обструктивный бронхит или пневмония с бронхиальной обструкцией. При данном состоянии наряду с признаками инфекции будет наблюдаться сухой или влажный малопродуктивный кашель и затруднение дыхания с преимущественно затрудненным выдохом. При осмотре будет наблюдаться учащение дыхания пропорционально степени тяжести приступа, бледность кожных покровов ( в тяжелых случаях – синева), участие вспомогательной мускулатуры в акте дыхания, втяжение уступчивых мест грудной клетки (над и подключичные ямки, межреберные промежутки). При аускультации (выслушивании) будет отмечаться удлиненный выдох и обильные сухие свистящие хрипы над всей поверхностью легких. Состояние требует немедленного обращения в скорую помощь. Обструкция у детей до года, а также впервые возникший приступ обструкции у ребенка любого возраста нуждается в экстренной госпитализации. Если речь идет о приступе у детей, страдающих частыми обструктивными бронхитами или бронхиальной астмой, то возможно врач скорой помощи примет решение о купировании приступа в домашних условиях (бронхорасширяющие препараты и гормоны через небулайзер по определенной схеме) под активным наблюдением участкового педиатра.
3. Острый стенозирующий ларинготрахеит или ложный круп. Заболевание имеет инфекционно-аллергическую природу и всегда развивается на фоне ОРВИ. Часто бывает так, что ОРВИ начинается с ложного крупа. Заболевание чаще возникает ночью. Ребенок неожиданно просыпается от приступа грубого лающего кашля, осиплого голоса и затруднения дыхания. Затруднен преимущественно вдох, что позволяет легко отличить ложный круп от бронхиальной обструкции. Тяжесть состояния ребенка определяется степенью сужения просвет гортани из-за нарастающего отека. Требуется немедленное обращение в скорую помощь. До момента приезда специалистов нужно успокоить малыша и обеспечить ему дыхание прохладным влажным воздухом. Хорошо помогает дыхание перед открытым окном или на балконе. Впервые возникший ложный круп обычно госпитализируют независимо от возраста пациента. Для оказания помощи используют введение сосудосуживающих препаратов и гормонов через небулайзер.
4. Острый эпиглоттит или воспаление надгортанника. Возникает чаще у детей до 4-летнего возраста, связан с некоторыми возбудителями ОРВИ. Проявляется отеком и воспалением надгортанника, который механическим путем перекрывает дыхательные пути. Вначале заболевание будет похоже на ложный круп, но лечение, направленное на снятие отека, окажется неэффективным. При осмотре легко увидеть измененный увеличенный надгортанник. Единственным выходом в такой ситуации будет экстренная госпитализация в отделение интенсивной терапии и последующая интубация. В течение нескольких дней антибактериальной терапии надгортанник претерпевает обратные изменения, и ребенок возвращается к самостоятельному дыханию.
5. Истинный круп. В настоящее время крайне редко встречающееся состояние. Оно возникает при дифтерии. Просвет гортани механически перекрывается образовавшимися в результате инфекции пленками. Присутствует гнусавость голоса и затрудненное дыхание с преимущественно затрудненным вдохом. В такой ситуации также показана экстренная госпитализация в инфекционный стационар и трахеотомия.
6. Некоторые заболевания сердечно-сосудистой системы, врождённые пороки сердца также могут проявляться изменением дыхания (одышкой), влажным кашлем бледностью или синевой кожных покровов, усиливающимися даже при минимальной физической нагрузке (у младенцев, например, при сосании). На ЭКГ и ЭХО-КГ будут определяться изменения, характерные для данной патологии.
7. Системные аллергические реакции (крапивница, отек Квинке, анафилактический шок). Затруднение дыхание случается внезапно на фоне полного благополучия, часто помимо этого возникает обильная зудящая сыпь по всему телу, слабость, головокружение вплоть до потери сознания, снижение АД до критических цифр. Зачастую такое состояние связано с употреблением в пищу новых продуктов или введением ранее не использовавшихся лекарственных препаратов. Причиной также может быть укус насекомого. Первичной причиной нарушения дыхания в такой ситуации является отек, поэтому необходимо принять все меры, чтобы погасить аллергическую реакцию. Используют энтеросорбенты, антигистаминные препараты, гормоны. Необходима срочная госпитализация в профильное отделение.
Что делать родителям?
Изменение дыхания – это всегда повод пристально понаблюдать за ребенком в течение нескольких минут и принять решение, нужно ли экстренно обратиться к врачу.
Определить тяжесть состояния ребёнка и поставить диагноз может только специалист.
Если вы заметили у ребёнка тяжелое дыхание или одышку, не стоит пугаться и впадать в панику. Сохраняйте спокойствие и выполните следующие шаги:
- Успокойте и постарайтесь отвлечь ребёнка от проблемы.
- Откройте окна широко, это обеспечит приток свежего воздуха.
- Усадите или уложите ребёнка так, чтобы ему было легче дышать.
- При аллергии или подозрении на неё – удалите из зоны видимости потенциальные аллергены: растения, бытовую химию, домашних животных.
- Увлажните воздух в помещении с помощью испарителя, мокрых полотенец.
- Измерьте ребёнку давление, пульс, частоту дыханий и температуру. Обратите внимание на цвет кожи и дополнительные симптомы. Зафиксируйте все показатели – они помогут врачу установить диагноз.
- При быстром ухудшении состояния, нарастании одышки, изменении цвета кожи и помутнении сознания – немедленно вызывайте скорую помощь.
- Будьте готовы оценить наличие дыхания и сердцебиения и оказать первую помощь ребенку.
Даже если приехавшей бригаде удалость быстро стабилизировать состояние маленького пациента, не отказывайтесь от госпитализации. Приступ может повториться в любое время.
При появлении тяжёлого дыхания у ребёнка родители не должны игнорировать проблему и ждать, пока приступ пройдет самостоятельно. Даже в критических состояниях медикам удаётся эффективно оказать помощь, если лечение начато вовремя.
Читайте далее: анафилактический шок у ребенка
Источник
В норме вдох должен быть слышен, а выдох, наоборот, нет. Такое дыхание называют пуэрильным, или жестким. Если оно не сопровождается симптомами заболевания, то, как правило, нет повода для беспокойства.
Жесткое дыхание у ребенка при отсутствии кашля
Не всегда это явление относится к патологическим. К примеру, оно может быть обусловлено физиологическими особенностями дыхательной системы малыша. При этом чем младше ребенок, тем жестче его дыхание.
- Причины жесткого дыхания малыша до года могут быть связаны с особенностями физиологического развития системы дыхания.
- На первых месяцах жизни оно может быть обусловлено недоразвитием альвеол и мышечных волокон.
- Такая патология встречается у детей от рождения и до десятилетнего возраста, но в дальнейшем она, как правило, исчезает.
- Иногда такое происходит при бронхите или более серьезном заболевании – бронхопневмонии, а также при воспалении легких и даже астме. Посетить педиатра необходимо в любом случае, особенно при усилении шума на выдохе и шероховатом тембре голоса.
Консультация специалиста требуется и в том случае, когда выдох стал слишком шумным и слышным. Вдох – это активный процесс, а вот выдох не требует напряжения и должен происходить непроизвольно. Громкость выдоха изменяется и в той ситуации, когда в организме имеется воспалительный процесс, затрагивающий бронхи. В последнем случае и вдох и выдох одинаково громко слышны.
Обратиться к специалисту и сделать рентген нужно и при резком ожесточении дыхания, кашле, хрипах, ночном храпе, тяжелом носовом дыхании.
Жесткое дыхание и кашель у маленького ребенка
Как правило, у малышей простуды возникают в результате переохлаждения организма. В итоге
происходит снижение иммунитета, инфекция быстро распространяется по ослабленному организму. Обычно воспалительный процесс начинается со слизистой оболочки бронхов, что сопровождается усилением секреции мокрот.
В этот момент педиатр при прослушивании обнаруживает жесткое дыхание: слышен и вдох, и выдох. Помимо этого, присутствуют хрипы, которые связаны с усиленной секрецией мокроты.
Кашель в начале заболевания, как правило, сухой, а затем, по мере прогрессирования последнего, становится мокрым. Жесткое дыхание с кашлем может свидетельствовать о недавно перенесенной ОРВИ, когда еще не вся слизь вышла из бронхов.
Причины появления жесткого дыхания у ребенка
Родители должны знать, что у детей довольно слабый иммунитет. С момента рождения он только начинает формироваться, поэтому очень подвержен различным заболеваниям.
Есть несколько провоцирующих факторов, которые провоцируют детские болезни:
- Резкие перепады температур, чередование горячего и холодного воздуха;
- Присутствие химических раздражителей;
- Инфекции дыхательных путей в хронической форме;
- Наличие аллергии;
- Как правило, возбудители заболеваний попадают в организм вместе с вдыхаемым воздухом.
Патогенные микроорганизмы, попадая на слизистую оболочку бронхов, провоцируют острый воспалительный процесс.
Иногда это состояние сопровождается отечностью и усиление бронхиальной секреции. Дети довольно сложно переносят различные заболевания, поэтому при поражении дыхательных путей происходит острое нарушение дыхания, проявляющееся в его ожесточении.
Что значит, когда жесткое дыхание появилось у ребенка
Часто данное явление, как уже упоминалось, наблюдается после недавно перенесенной простуды. Если малыш хорошо себя чувствует, температура тела находится в пределах нормы, отсутствуют хрипы при прослушивании, то повода для беспокойства, как правило, нет.
Но не менее часто это состояние может свидетельствовать о серьезных заболеваниях:
- Шумное дыхание возникает при чрезмерном скоплении слизи в бронхах и дыхательных путях. Эти мокроты нужно в обязательном порядке выводить наружу, чтобы не позволить дыхательным путям попасть под воздействие патологического процесса. Усиление продукции слизи возникает при слишком сухом воздухе в помещении, недостатке прогулок на улице, дефиците питья. Регулярное проветривание квартиры, увлажнение воздуха (особенно в детской комнате), частые прогулки на улице, обильное теплые прогулки помогут исправить ситуацию, но только в том случае, когда патологический процесс находится на ранних стадиях;
- Можно подозревать прогрессирующий бронхит, если жесткое дыхание сопровождается сухим кашлем, хрипами и повышением температуры. Однако поставить точный диагноз может только специалист после обследования и получения результатов исследований. Лечить подобную патологию нужно только под контролем специалиста;
- О бронхиальной астме можно говорить в том случае, когда жесткое дыхание сопровождается приступами удушья, одышкой, ухудшением состояния после физических нагрузок. В группу риска попадают дети, в семьях которых имеются родственники с таким заболеванием;
- Травма носа либо аденоиды. Если имели место какие-либо падения или удары, значит, нужно обратиться за консультацией к отоларингологу;
- Слизистая оболочка дыхательных путей и носовой полости может отекать при наличии аллергенов в окружающем пространстве. Довольно часто у малышей возникают аллергии на пыль, клещей и т. п. Определить причину негативной реакции организма поможет врач-аллерголог.
Чем нужно лечить жесткое дыхание у ребенка
Если данное явление не сопровождается симптомами какого-либо заболевания, не доставляет беспокойства и не влияет на здоровье малыша, то в лечебных мероприятиях нет необходимости.
- Рекомендуется лишь чаще бывать с крохой на улице;
- обильно поить его;
- следить за режимом дня малыша;
- регулярная влажная уборка и проветривание помещений также являются необходимыми мероприятиями. Каких-либо специфических мер предпринимать не требуется.
Если родители заметили неладное, обязательно нужно показать малыша врачу. Обратиться можно как к педиатру, так и к отоларингологу. Только квалифицированный специалист сможет поставить диагноз, установить причины и назначить правильную терапию.
Если появление дыхательных шумов – то остаточное явление, то нет необходимости в применении медикаментозных средств. Нужно давать ребенку больше теплого питья, чтобы размягчить оставшуюся после болезни слизь. Также рекомендуется дополнительно увлажнять воздух в детской комнате.
Помимо этого, причины жесткого дыхания и кашля могут скрываться в аллергических реакциях. Если родители подозревают данное заболевание, нужно выяснить его природу и максимально исключить контакт с раздражающим веществом.
Лечение народными и медикаментозными средствами жесткого дыхания у ребенка
- При наличии кашля детям от 1 до 10 лет можно давать настои лекарственных растений (корень алтея или солодки, перечная мята, листья подорожника). Однако перед применением рецептов народной медицины, несмотря на их безопасность, необходимо проконсультироваться с врачом.
- Сильный кашель поможет смягчить банановое пюре с медом, разбавленное кипяченой водой. Аналогичными свойствами обладает инжир, отваренный в молоке. Подобные средства дают малышу трижды в сутки за 30 минут до трапезы. При появлении влажных хрипов необходимо использовать сборы трав на основе багульника, подорожника и мать-и-мачехи.
- При наличии бронхита требуется применять медикаментозные и физиотерапевтические методы.
Лечение, как правило, проводится в домашних условиях, но при наличии осложнений или тяжелом течении заболевания требуется помещение в условия стационара. При сухом кашле назначаются отхаркивающие средства (пр. муколитики, бронхолитики). Это могут быть вышеперечисленные натуральные средства или же синтетические лекарства (пр. карбоцистеин, амброксол, ацетилцистеин). При наличии бактериальной инфекции назначаются антибиотики.
Здоровья вам и вашим деткам!
Материалы, размещённые на данной странице, носят информационный характер и предназначены для образовательных целей. Посетители сайта не должны использовать их в качестве медицинских рекомендаций. Определение диагноза и выбор методики лечения остаётся исключительной прерогативой вашего лечащего врача.
Источник
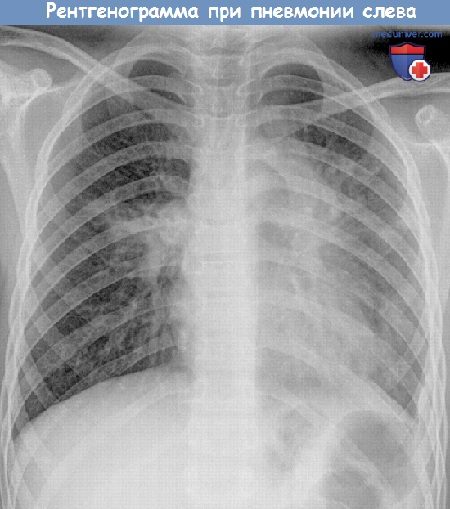
Как определить, что у ребенка воспаление легких? Как правильно лечить пневмонию у детей?Воспаление лёгких – опасная болезнь, поэтому ее нужно уметь правильно лечить. Особенно это актуально по отношению к малышам, так как согласно статистике, каждый год во всем мире от пневмонии умирают 1,4 миллиона детей в возрасте до 5 лет. Несмотря на достижения современной медицины, воспаление легких по частоте смертельных исходов занимает первое место среди всех инфекционных заболеваний. Пневмония или воспаление легких – это инфекционное заболевание, при котором поражаются самые нижние отделы дыхательной системы и нарушается функция легкого. Именно поэтому основным показателем пневмонии является не кашель и насморк, а одышка, потому что альвео-лярные мешочки при воспалении легких наполняются жидкостью или гноем, что затрудняет газообмен и вентиляцию в легких. Частое и кряхтящее дыхание ребенка – серьезный повод для обращения к врачу, даже если насморка и кашля при этом у него нет. В норме частота дыхания у детей в спокойном расслабленном состоянии должно быть следующим: При воспалении легких эти показатели намного больше. Заболеть пневмонией ребенок может в любое время года, а не только зимой. Особенно опасна пневмония для малышей до 5 лет, иммунитет которых еще неокрепший, а организм их еще не умеет справляться с инфекцией.
Пневмония редко бывает самостоятельной болезнью, чаще всего она развивается на фоне бронхита, сильной простуды и заболеваний горла из-за загустевания и плохого отхождения мокроты, препятствующей вентиляции легких. Причиной развития воспаления в легких могут быть вирусы, бактерии и грибки. Встречаются и смешанные воспаления, например, вирусно-бактериальные. По степени развития болезни пневмония может быть односторонней и двусторонней. Двусторонняя пневмония наиболее опасная, именно она является основной причиной детской смертности. К сожалению, многие родители ошибочно принимают пневмонию ребенка за обычную простуду и ждут, когда вот-вот ему станет лучше. И только тогда, когда ребенок уже становится сосвсем слабым, а его температура не падает даже после приема жаропонижающих средств, вызывают скорую помощь. Важно: если у ребенка высокая температура, он жалуется на боль в груди при кашле и дыхании, у него одышка, то обязательно надо вызвать врача, чтобы исключить воспаление лёгких. Специфические симптомы, по которым можно заподозрить пневмонию у ребенка, следующие: Для диагностики пневмонии врач прослушивает дыхание ребенка стетоскопом, дает направление на сдачу анализа крови и прохождение рентгента грудной клетки. При пневмонии прослушиваются хрипы влажные и мелкопузырчатые, а при бронхите они сухие и свистящие. В последнее время для точной постановки диагноза “пневмония” терапевты используют результаты анализа крови на С реактивный белок. По результатам такого исследования можно определить, насколько сильно воспаление в легких. Если уровень С реактивного белка меньше 20 мг/л, то, скорее всего, у ребенка – бронхит, а воспаления в легких нет. Если же этот показатель приближается к 100 мг/л, то надо срочно сделать рентгеновский снимок, чтобы окончательно подтвердить диагноз “пневмония”.
Лечение пневмонии зависит от типа микроорганизма, который способствовал ее развитию. Вирусная пневмония, которая развивается на фоне ОРВИ, считается более легкой формы. Она не требует длительного лечения и обычно проходит вместе с вирусной инфекцией. Чего нельзя сказать о бактериальной пневмонии. Ее обязательно следует лечить антибиотиками. Они помогают не только бороться с инфекцией, но и снижают температуру. Поэтому в данном случае жаропонижающие средства врач может и не назначить. Многие родители спрашивают врачей: “А можно ли лечить пневмонию ребенка дома?”, так как не желают оставлять его одного в больнице. Биодоступность современных антибиотиков высокая, поэтому при легких формах пневмонии врач может разрешить лечить ребенка и дома, но отказываться от госпитализации, пренебрегая врачебных рекомендаций, при воспалении легких нельзя. Особенно если родители несвоевременно вызвали терапевта и пытались лечить ребенка сами, успев дать ему попробовать 2-3 вида антибиотика. В этом случае понятно, что таблетки ребенку уже не помогут, надо делать инъекции. Начатое на ранней стадии лечение воспаления легких помогает избежать тяжелых осложнений. Очень распространённая ошибка многих родителей – самостоятельно прекращать давать ребенку антибиотики. Полечились 3- 5 дней, температуры больше нет, и перестают давать лекарства, назначенные врачом. Этого делать ни в коем случае нельзя. Если врач назначил курс антибиотиков на 10 дней, значит, принимать их нужно именно столько времени, и ни днём меньше, даже если ребенок чувствует себя уже здоровым. Во время болезни ребенок отказывается от еды и не хочет пить. Это нормальное явление, указывающее на то, что организм “экономит” силы, чтобы бороться с недугом. Заставлять ребенка насильно кушать не нужно, а вот поить его водой надо часто и небольшими порциями. Она разжижает слизь в легких и выводит токсины из организма. Вместо воды можно ребенку дать настой шиповника, компот из сухофруктов и ягод, а также свежевыжатые соки, разбавленные водой 1:1. В период лечения пневмонии не нужно давать ребенку аптечные общеукрепляющие витаминные или иммуномодулирующие препараты. Они только увеличивают нагрузку на печень, которая во время болезни и так страдает. После окончания приема антибиотиков врач может назначить пробиотики, восстанавливающие микрофлору кишечника, сорбенты, чтобы ускорить очищение организма от токсинов и витаминное питание. В комнате, где лежит больной ребенок, должно быть чисто и свежо. Полезно там поставить увлажнитель воздуха, чтобы мокроты не пересыхали и не застаивались в легких, а ребенку было легче дышать. При правильном лечении пневмонии ребенок быстро восстанавливается. К нему возвращаются прежний аппетит, отличное самочувствие и хорошее настроение. Видео уроки техники аускультации легкихРекомендуем посмотреть другие видео ролики по пропедевтике Предлагаем ознакомиться со звуками аускультации легких:1. Везикулярное дыхание: 2. Бронхиальное дыхание: 3. Влажные хрипы: 3. Сухие хрипы: 4. Шум трения плевры: 5. Крепитация: 6. Жесткое дыхание: 7. Амфорическое дыхание: 8. Побочные дыхательные шумы: 9. Аускультация легких: – Вернуться в оглавление раздела “Пульмонология” Автор: Искандер Милевски Рекомендуем ознакомиться с тематичными статьями на нашем сайте:
|
Источник

