Может ли быть повышенная температура при цитомегаловирусе

1181 просмотр
8 апреля 2020
Добрый день.
После сильного и затяжного ОРВИ (в ноябре 2019) никак не уходит субфебрильная температура и общее недомогание, слабость. Вообще болею часто, раньше в принципе через неделю выздоравливала. Принимала антибиотики (аугментин, ингаляции с антибиотиком ИТ и
в/м цефотаксим), температура не ушла. Как правило ночью ниже 37, а днем от 37 до 37.4. Температура чувствую, понимаю в какой момент поднимается 37.4 (голова “горит”), а когда немного снижается самочувствие более-менее нормализуется.
Была у терапевта, ЛОРа, ревматолога и гинеколога. Говорят, что у меня высокий титр цитомегаловируса G (326) и его надо пролечить. К инфекционисту очно сейчас попасть не могу из-за карантина. Прошу помочь.
Хронические болезни: Гипертония (ежедневно Лозап 0,25), ожирение (вес 100 кг /171 см рост), хронические заболевания ЖКТ в ремиссии, железодефицитная анемия неясного происхождения (гемоглобин 102). Гиперпролактинемия (более года Достинекс). Коллоидный и аутоимунный тиреоидит.
На сервисе СпросиВрача доступна консультация инфекциониста по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Уролог
Здравствуйте! На другие персистирующие вирусные инфекции проверялись?
Елена, 8 апреля 2020
Клиент
Галина, только ЦМВ и ВПГ, они уже много лет. Но в 2017 году ЦМВ был 239
Терапевт
Здравствуйте, температура может быть следствием астено-вегетативного синдрома после перенесённого ОРВИ, в таком случае, если общий анализ крови в норме – специфического лечения не требуется. Необходимо обильное тёплое питьё, чай с лимоном и мёдом, морсы, можно поливитамины Супрадин, Мультитабс для укрепления иммунитета.
По представленным анализам, нельзя сказать активен ли ЦМВ сейчас, положительные IgG в таком титре могут говорить просто о наличии у Вас иммунитета после перенесённой ЦМВ.
Для уточнения Вам нужно сдать антитела класса IgM и IgG к ЦМВ, с определением индекса авидности, методом ИФА.
Инфекционист, Гепатолог
Здравствуйте. Этот титр тут не причем, он показывает только что человек инфицирован, для исключения активности сдают полный клинический анализ крови алт, IgM. На эти инфекции.
Елена, 8 апреля 2020
Клиент
Павел, спасибо. И даже то, что этот титр вырос не означает, что вирус активизировался?
Прошу уточнить наименование анализов, которые надо сдать. И нет ли необходимости проверить какие-нибудь другие инфекции?
Инфекционист, Гепатолог
Не означает. Общая кровь спокойна, вероятность активности герпесвирусов минимальная. Сдайте АЛТ, ИФА крови на ЦМВ и вэб IgM, вич, посетить Лора.
Елена, 8 апреля 2020
Клиент
Павел, спасибо, обязательно сдам эти анализы. У ЛОРа была в первую очередь. В том числе в феврале перенесла острый гайморит (пункция была), кололи цефотаксим, гайморит прошел,а температура нет. ЛОР (очень хороший врач) отправлял к ревматологу, ревматолог увидела титр и сказала, что сначала лечим ЦМВ, а потом все остальное проверяем.
Инфекционист, Гепатолог
Пока данных за активизацию ЦМВ нет. Пришлите фото горла с подсветкой
Елена, 8 апреля 2020
Клиент
Павел, выложила фото, 2 шт
Инфекционист, Гепатолог
У Вас вероятно хронический тонзиллит, сдайте анализ на функцию миндалин и после повторно посетить Лора. Это вполне может быть причиной температуры
Елена, 8 апреля 2020
Клиент
Инфекционист, Гепатолог
Инфекционист
Здравствуйтет. Вероятность первичного инфицирования ЦМВ-инфекцией в вашем возрасте маловероятна. Но, чтобы полностью исключить первичное ифицирование ЦМВ и субфебрилитет, обусловленный этим вирусом, можно сделать один дополнительный анализ: ИФА крови на авидность антител IgG/ Если авидность антител класса G будет высокой (высокая авидность – это означает “старые антитела”), то у вы инфицированы давно, и ваши симптомы не обусловлены ЦМВ. Но если авидность будет низкая, то не исключается первичная ЦМВ-инфекция.
Елена, 8 апреля 2020
Клиент
Руслан, первичная инфекция была выявлена в 2004 году, тогда пролечили Декарисом, 3 месяца.
Инфекционист
Елена. Первичная инфекция у большинства людей проходит без симптомов и в лечении не нуждается.. Декарис никакого отношения к ЦМВ не имеет.
Инфекционист
Здравствуйте! У Вас хроническое персистирующее течение ЦМВ инфекции. Для уточнения активности процесса необходимо сдать кровь, мочу и слюну на ЦМВ методом ПЦР,также следует сдать кровь на антитела к ВЭБ и Герпесу 6 типа.
Длительный субфебрилитет после перенесенной ОРВИ может сохраняться на фоне аутоиммунного тиреоидита.Проверьте кровь на уровень антител к ТПО
Гастроэнтеролог, Терапевт, Диетолог
Добрый день. В целом в течение дня температура в норме колеблется в пределах 36,2-37,2 градусов. Это все варианты нормы. Она может изменяться при внешнем перегреве (слишком теплая одежда или температура дома), при физической нагрузке, при стрессе, при приеме пищи и так далее. Но в вашем случае необходимо сдать все-таки общий анализ крови (СОЭ, лейкоцитоз), анализ крови на IgG и IgM (боррелиоз, клещевой энцефалит), ревмопробы ( СРБ, РФ и т.д.), аспириновый тест (или парацетамоловый). В этом случае, можно уже предположить – воспалительная ли природа вашей температуры или нет (например, физиологической или психосоматической).
Елена, 9 апреля 2020
Клиент
Ольга, добрый день. Общий анализ крови с СОЭ, а также анализ на СРБ приложены к вопросу.
Елена, 9 апреля 2020
Клиент
Ольга, сейчас при температуре 37.3 выпила таблетку парацетамола. Через 35 минут стало 37.2. Что это означает?
Оцените, насколько были полезны ответы врачей
Проголосовало 6 человек,
средняя оценка 3.2
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ – получите свою бесплатную онлайн консультацию врача.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально – задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Может быть в группе есть более знающие участники, чем я. Есть вопросы,интересует ваше мнение по ЦМВ.
В октябре у меня был выкидыш на 16 неделе, ему предшествовал мучительный месяц попыток сохранить беременность. С зачатия у меня болел живот. На 6 неделе пошла к врачу, где мне сделали УЗИ, назначили дюфастон – полегчало. С 8 недели встала на учет и стала чувствовать себя плохо… списывала это на возраст, вегетососудистую дистонию и прочее.. был какой-то озноб, часто жутко болела голова, сидеть не могла долго – начинался тонус..ходить тоже не могла много – тот же тонус..стала ходить на обычные обследования. На 12 неделе в один день сделала первый скрининг, долго сидела в очереди на кровь, потом пошла по направлению на УЗИ щитовидки..когда возвращалась домой, живот у меня свело так жутко, что думала – не дойду до дома. Дошла, приняла но-шпу, вставила папаверин- полегчало, не болело ничего – в 11 ночи полилась алая кровь и мы вызвали скорую. Я этот ужас запомню на всю жизнь, мне кажется, что большего страха я не чувствовала никогда. Положили в гинекологию. Шейка была закрыта, кровотечение прекратилось, на УЗИ с ребеночком все было в порядке. Пролежала там 2 недели, за это время ночью у меня были еще 2 раза непонятные кровотечения, то сукровицей обильной, потом бордовой со сгустками…в общем я перевидела все виды кровотечений и стала вздрагивать при виде красного цвета. Выписалась, потому что на узи все было хорошо и мазки чистые, а просто лежать и колоть себе но-шпу и кровоостанавливающее, я могла и дома сама. Побыла дома, после обычного похода к гинекологу, где опять все “было хорошо” у меня поднялась температура до 39. пришлось сбивать. Утром стало лучше и я поехала за анализами на скрытые инфекции. Там узнала, что у меня уреаплазма. В жизни не находили этой дряни. Перенервничала я и температура поднялась опять. Тонус уже не снимался (я только потом поняла, что это уже как схватки были) на след день поехала к платному хорошему гинекологу, где меня опять успокоили, что “все хорошо, иди лежи” А дома мне захотелось в туалет, только оттуда уже полезли куски плаценты… как же я закричала там..забрала меня скорая, я уже понимала, что это конец… в гинекологии ругались, где я была раньше, шейка была уже открыта и воспалена..сутки они меня уговаривали на прерывание, я отказывалась, потому что ребенок на узи был жив. Согласилась только когда узнала что все..это был, конечно ад, пропущу это. Я спросила у врача: Это от уреаплазмы?. Она мне четко ответила: Нет, уреаплазма такой картины не дает, это цитомегаловирус, у тебя же носительство, была температура, обострение. Я была в шоке. До этого я думала, что мое давнее носительство антител к ЦМВ дает мне только иммунитет. Когда очухалась, стала разбираться, сдавать анализы. Первый анализ я сдала через месяц и выяснилось, что авидность у меня 30%, это низкий показатель, как везде написано, это доказательство недавно перенесенной ПЕРВИЧНОЙ инфекции. Выходит, я заразилась еще раз, примерно на 8-11 неделях. Через 2 месяца авидность стала уже 43%, скоро пойду опять сдавать, и, если моя теория верна, то уже 60% должно быть. В мазке цервекального канала и крови днк вируса не нашли. содержание антител джи низкое, М – отрицательно, хотя не ноль, при первой сдаче немного до положительного уровня не дотянули. Получается, что все таки цепанула я инфекцию, а не моя собственная старая обострилась. Я и ОРЗ никакими не болела года три точно, максимум сопли. А уреаплазму я все-таки пролечила.
Источник
Над статьей доктора
Александрова Павла Андреевича
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 25 декабря 2018Обновлено 23 июля 2019
Определение болезни. Причины заболевания
Цитомегаловирусная болезнь (ЦМВИ, цитомегалия, вирусная болезнь слюнных желёз, болезнь с включениями) — это общее системное инфекционное заболевание, вызываемое вирусом семейства герпесов V типа — цитомегаловирусом, который специфически поражает лейкоциты и клетки различных органов (слюнных желёз, почек, лёгких, печени, головного мозга и другие).
Клинически характеризуется многообразием проявлений — от бессимптомного течения до генерализованных (распространённых) форм с поражением внутренних органов и центральной нервной системы, а также пожизненного пребывания в организме.
Этиология
Семейство — Herpesviridae
Подсемейство — Betaherpesvirinae
Вид — Cytomegalovirus hominis (открыт в 1956 году)
Является древним человеческим вирусом (предположительно с Кембрийского периода), который в ассоциации с другими герпесвирусами оказал значительное влияние на формирование иммунитета современного человека.
Внутривидовая структура неоднородна. Известно о трёх штаммах вируса: Davis, АД 169, Kerr и Towne. Они могут иметь различия в тропизме к тканям человека, различаться по степени вирулентности и патогенности.
Цитомегаловирус имеет внешнюю гликопротеиновую оболочку, в составе которой есть B и H звенья — к ним формируются антитела. Представляет собой двухцепочечный ДНК-содержащий крупный вирус с диаметром нуклеокпсида до 180 нм.
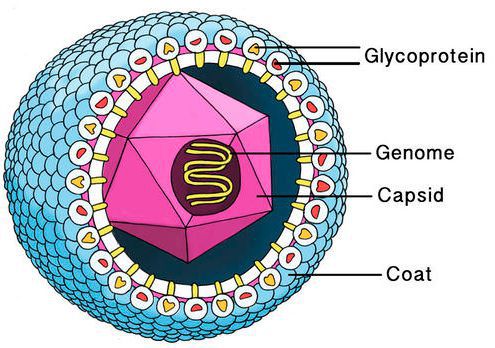
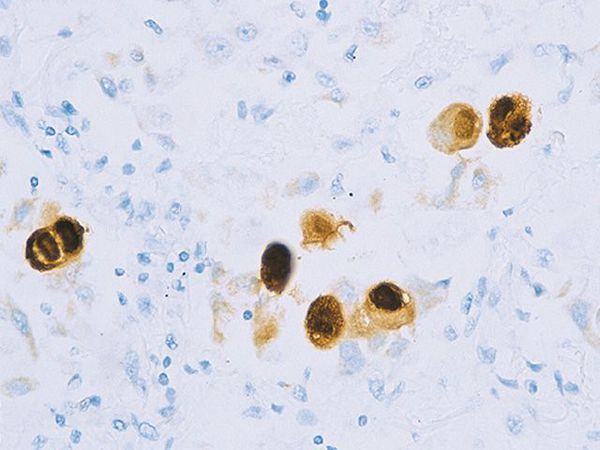
Вирус способен поражать практически любую ткань человеческого организма, т.е. обладает политропностью. При развитии в ядрах инфицированных клеток образует включения (незрелые вирионы), описываемые как “глаз совы”.
Вызывает цитомегалию (увеличение) клеток, не приводя к их гибели. Способен при активном течении значительно снижать иммунитет. Возможна трансплацентарная передача вируса с развитием врождённой инфекции.
Культивируется на культуре фибробластов (клеток соединительной ткани) человека. Изменения хромосомного набора клеток не вызывает. Очень чувствительны к ЦМВ клетки плода и новорождённого.
Малоустойчив в окружающей среде, быстро погибает при повышении температуры до 56°С и действии дезинфицирующих средств, теряет заражающие свойства при замораживании. В условиях комнатной температуры способен сохраняться в течение нескольких дней.[1][3][4][8]
Эпидемиология
Антропоноз. Источник инфекции — только человек (больной различными формами и носитель), причём выделение вируса возможно в течение всей жизни человека и зависит от его индивидуальных иммунологических особенностей. Возможно заражение различными штаммами ЦМВ, роль этого в изменении патологии и клинической картине пока не выяснена.
Механизмы передачи — воздушно-капельный (аэрозольный путь), контактный (контактно-бытовой и половой пути), гемоконтактный (парентеральный, при пересадке органов), вертикальный (от матери к плоду), фекально-оральный (алиментарный — через грудное молоко).
Факторами передачи вируса выступают слюна (преимущественно), моча, кровь, вагинальный секрет, слёзы, сперма, фекалии, грудное молоко.
Восприимчивость среди населения высокая, наибольшее количество заражённых выявляется в детском и подростковом возрасте, когда происходит повышение контактных взаимодействий между людьми. Во взрослом состоянии ЦМВ инфицировано до 95% населения планеты, которые являются пожизненными носителями вируса.[1][2][3][8]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы цитомегаловирусной инфекции
Инкубационный период — от 15 дней до трёх месяцев (при манифестной, т. е. явно выраженной форме).
При приобретённых формах заболевание чаще всего протекает в детском или подростковом возрастах. В эти периоды отмечается наибольшая лабильность иммунной системы (имеет значение при группе «детских инфекций»).
Чаще всего первичное инфицирование протекает или бессимптомно, или по типу ОРЗ нетяжёлого течения. Наблюдаются лёгкая слабость, субфебрилитет (температура 37,1-38,0°С), дискомфорт в мышцах, першение в горле, иногда насморк, увеличение лимфатических узлов шеи, увеличение и болезненность слюнных желёз.
Зачастую такие проявления не вызывают настороженности в плане ЦМВ и самостоятельно купируются в течение 1-2 недель — болезнь переходит в стадию латентного течения (носительство).
При инфицировании в более позднем возрасте (взрослые люди), а также у некоторых детей (с нарушением иммунитета) и ослабленных больных заболевание, как правило, протекает с явными морфофункциональными нарушениями и гораздо тяжелее, чем у первой группы лиц. Наблюдается:
- длительная лихорадка с повышением температуры тела до фебрильных цифр (37,5-38,0°С);
- выраженная слабость, недомогание, головные боли;
- дискомфорт и боли в животе в области правого и левого подреберий;
- увеличение и болезненность области слюнных желёз;
- увеличение и чувствительность шейных и углочелюстных лимфоузлов;
Синдром тонзиллита не характерен. Увеличивается печень и селезёнка, значимо изменяются показатели гемограммы и функциональных печёночных проб.
В зависимости от состояния иммунной системы и возможностей её коррекции клинически значимая первичная инфекция у данной группы людей продолжается в течение 1-3 месяцев и, как правило, завершается победой организма над вирусной экспансией с последующим формированием вирусоносительства без каких-либо явных клинических проявлений.
В некоторых случаях (ВИЧ-инфекция, онкологические заболевания, длительный приём цитостатических препаратов, генетические дефекты иммунной системы) может наблюдаться длительное волнообразное течение первичной инфекции или реактивация (обострение) имеющегося носительства вируса (латентной формы). В этом случае отмечается:
- длительная волнообразная лихорадка с повышением температуры тела от субфебрильных до фебрильных цифр;
- общее недомогание;
- чаще генерализованное увеличение всех групп лимфоузлов;
- широкий спектр органной патологии (исходя из пантропизма вируса и индивидуальных особенностей) в виде одиночного или чаще комбинированного поражения слюнных желёз (сиалоаденит), цитомегаловирусного гепатита, поражения глаз, пневмонии, поражения половых органов, пищевода, кишечника, сердца;
- увеличение печени и селезёнки, повышение АЛТ и АСТ, изменения периферической крови вирусного характера (почти всегда).
У беременных первичная инфекция может протекать бессимптомно или с ограниченными клиническими проявлениями (чаще всего). При заражении ребёнка (плода) до родов в зависимости от сроков первичного инфицирования женщины (иногда истинной реактивации ЦМВ при СПИДе) возможно развитие врождённой цитомегаловирусной инфекции.
Риск внутриутробной передачи — до 90% от всех случаев инфицирования на любом сроке беременности. Большинство детей после рождения имеют те или иные последствия цмв-инфекции.
При заражении в ранние сроки беременности высок риск самопроизвольного выкидыша, мертворождения или рождения детей с явными пороками развития (патологии лёгких, головного мозга, почек, сердца, сосудов, органа слуха, психоневрологическими нарушениями). При обследовании у такой группы больных сразу после рождения выявляются низкая масса тела, увеличение печени и селезёнки, желтуха, увеличение всех групп лимфоузлов, высыпания геморрагического характера, различные органные поражения, резкие изменения гемограммы и функциональных тестов. В крови, слюне и моче выявляется вирусная ДНК (в ряде случаев выделение вируса продолжается на протяжении нескольких лет).
Прогноз серьёзен и зависит от тяжести поражения и объёма проводимых лечебных мероприятий. В более поздние сроки инфицирования беременной вероятность тяжёлых проявлений заболевания существенно ниже, и новорождённые, как правило, не имеют симптомов врождённой ЦМВ-инфекции на начальных этапах после родов, однако это не говорит о полном клиническом благополучии в будущем — возможно поражение нервной системы различной степени выраженности и нейросенсорная тугоухость. Поэтому такие дети нуждаются в обследовании и наблюдении профильных специалистов, а при необходимости — в лечении.
Интересной особенностью является влияние возраста беременной, на котором произошло первичное инфицирование, на частоту передачи инфекции: у женщин до 20 лет риск передачи в три раза выше и не зависит от сроков беременности, а после 20 лет риск внутриутробного инфицирования существенно ниже.[1][2][3][5][8][10]
Патогенез цитомегаловирусной инфекции
Входные ворота — слизистая оболочка различных органов, преимущественно ротоглотки и верхних дыхательных путей (также желудочно-кишечного тракта, мочеполовой системы и других органов).
В месте внедрения никаких структурных и воспалительных изменений не наблюдается. После проникновения вируса в организм он атакует свои главные мишени — лимфо- и моноциты, эпителиальные клетки слюнных желёз, лёгких, почек и других органов.
Поражённые клетки увеличиваются в размерах в 3-4 раза (цитомегалия), в ядре клетки формируются включения (незрелые вирионы), в результате чего клетка приобретает вид “совиного глаза”. При активном течении болезни развивается депрессия большинства звеньев иммунитета, в том чичле и белка ИНФ-α.
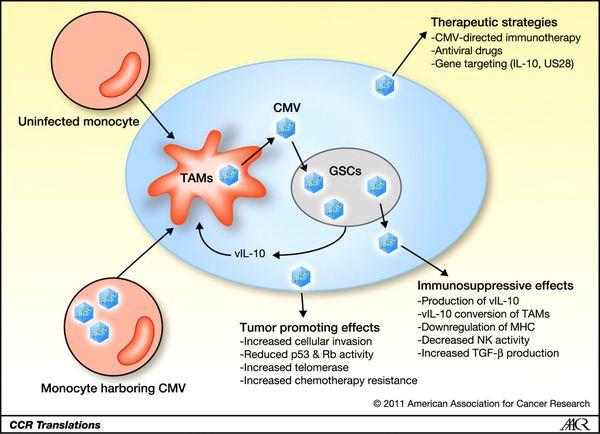
В дальнейшем в ответ на проникновение ЦМВ развивается защитная реакция в виде образования специфических антител различных классов, активации Т-киллеров и развития реакций гиперчувствительности замедленного типа, проявляющейся в поражённых органах образованием узелковых лимфомоноцитарных инфильтратов.
Однако инфицированные клетки не погибают, а продолжают функционировать и выделяют специальный слизисто-белковый секрет, который, обволакивая вирионы, обеспечивает маскировку вируса от иммунной системы человека. Это выражается в слабом иммунном ответе и переходу острого заболевания в длительный латентный процесс (носительство).
При слабой репликации и равновесных отношениях с иммунитетом вирус может длительно (пожизненно) сохранятся в организме в состоянии относительной стабильности, не вызывать никаких органных поражений и не причинять никаких неудобств человеку. Вирусную ДНК при таком состоянии в крови выявить не удаётся, однако в эпителии слюнных желёз и моче вирус можно обнаружить (обычно в незначительном количестве).
При значительном снижении иммунитета (ВИЧ, онкологические заболевания, пересадка органов, длительный приём цитостатиков) происходит активизация вирусной репликации, вирус попадает в кровь и вновь атакует различные органы.[1][3][10]
Классификация и стадии развития цитомегаловирусной инфекции
Общепринятой классификации не существует, она разнится в зависимости от особенностей медицинского подхода к проблематике заболевания.
Классификация по клинической форме:
1. Приобретённая ЦМВ:
- латентная — отсутствие клинических проявлений, постановка диагноза возможна только при выполнении лабораторных тестов;
- манифестная — с наличием клинических проявлений и изменением лабораторных показателей:
○ локализованная (сиалоденит);
○ генерализованная (мононуклеозоподобная, лёгочная, церебральная и почечная, печёночный гепатит, с поражением ЖКТ, комбинированного вида);
2. Врождённая ЦМВ:
- острая;
- хроническая.
Отдельно выделяют цитомегаловирусную болезнь у ВИЧ-инфицированных.
Классификация по МКБ-10:
- P35.1 Врождённая цитомегаловирусная инфекция;
- B27.1 Цитомегаловирусный мононуклеоз;
- B25.0 Цитомегаловирусный пневмонит (J17.1*);
- B25.1 Цитомегаловирусный гепатит (K77.0*);
- B25.2 Цитомегаловирусный панкреатит (K87.1*);
- B25.8 Другие цитомегаловирусные болезни;
- B25.9 Цитомегаловирусная болезнь неуточненная.
Классификация по степени тяжести:
- лёгкая — нет явного поражения внутренних органов и изменения их функции;
- среднетяжёлая — умеренно выраженные поражения внутренних органов с нарушением функционирования без критичных сдвигов;
- тяжёлая — ярко выраженные поражения внутренних органов (генерализованный характер с катастрофичными функциональными провалами и развитие осложнений).[1][2][10]
Осложнения цитомегаловирусной инфекции
Осложнения при цитомегалии бывают специфическими неспецифическими.
Специфические осложнения:
- пневмония, плеврит (новое повышение температуры тела, кашель с мокротой и без, боли в груди при кашле, одышка, изменения на ФЛГ);
- миокардит (боли и дискомфорт в области сердца, ощущение перебоев в работе, тахикардия, колебания артериального давления, изменения на ЭКГ);
- артрит (дискомфорт и боли в различных суставах, повышение ревматологических показателей);
- энцефалит (синдромы поражения нервов, появление патологической очаговой симптоматики, нарушения психики);
- синдром Гийена — Барре (нарушения чувствительности и двигательных функций).
Неспецифические осложнения обусловлены наслоением вторичной бактериальной флоры. Это гнойные осложнения — повышение температуры тела до 41°С, соответствующие симптомы поражения определенных органов, нейтрофильный лейкоцитоз.[1][3][9][10]
Диагностика цитомегаловирусной инфекции
Лабораторная диагностика:
- клинический анализ крови (лейкоцитоз или лейкопения, нейтропения, абсолютные лимфо- и моноцитоз, при остром течении — тромбоцитопения и повышение СОЭ);
- биохимический анализ крови (повышение трансаминаз, преимущественно АЛТ и АСТ, щелочной фосфатазы, ГГТ);
- иммуноферментный анализ крови (выявление антител классов М в острый период и при обострении и появление антител классов G в более поздний период, что свидетельствует о давнем заражении и авидности антител класса G);
- ПЦР диагностика (материал для исследования — кровь, моча, слюна, соскоб эпителия и другие, причём наиболее актуальные показатели при активной стадии даёт именно ПЦР крови, т.к. присутствие вируса в других средах может отражать фазу носительства);
Также проводится инструментальная диагностика:
- УЗИ, КТ и МРТ органов брюшной полости — появление внутренних увеличенных лимфоузлов, увеличение печени и селезёнки, периферических лимфоузлов, слюнных желёз и прочее;
- нейросонография;
- ЭЭГ, ЭКГ и ЭХО-КГ.
Дифференциальная диагностика:
- инфекционный мононуклеоз (ВЭБ-инфекция);
- вирусные гепатиты;
- ОРЗ затяжного течения;
- ВИЧ;
- токсоплазмоз;
- заболевания крови;
- другие герпесвирусные заболевания (герпесы 6,7 типов);
- листериоз, псевдотуберкулёз;
- эпидемический паротит.[1][2][3][6][7]
Лечение цитомегаловирусной инфекции
Лечения больных ЦМВ лёгкой степени тяжести осуществляется в амбулаторных условиях. Больные средней тяжести, тяжёлые пациенты и дети неонатального возраста подлежат стационарному обследованию, наблюдению и лечению.
Питание больных осуществляется согласно тяжести заболевания, проявлениям и возрастному фону. В общем показана диета №5 по Певзнеру с отказом от жирной, жареной, острой и раздражающей пищи, механически и химически щадящие питание.
Принципы терапии должны отвечать следующим требованиям:
- предупреждении прогрессии заболевания;
- предупреждение генерализации инфекции;
- предупреждение инвалидизации и остаточных явлений.
С учётом индивидуальных особенностей проводится этиотропная терапия, направленная на ослабление вируса, прекращение его генерализованной циркуляции (персистенции) и патогенного потенциала.
В зависимости от условий могут применяться специфические цитомегаловирусные иммуноглобулины, специфические противовирусные препараты прямого противоцитомегаловирусного действия (в основном в условиях реанимации и интенсивной терапии).
В целях повышения сопротивляемости организма показано назначение средств иммунокоррекции и иммунотерапии, патогенетическое и симптоматическое лекарственное обеспечение.
Важно отметить, что заболевание носит всеобщий характер и чаще всего не сопровождается сколько-нибудь значимыми отклонениями в жизнедеятельности человека, т.е. иммунная система среднестатистического жителя планеты способна самостоятельно найти достойный выход из ситуации. Это определяет основную лечебно-диагностическую тактику при выявлении активной (острой) ЦМВ-инфекции (при отсутствии тяжёлого течения и осложнений) — это здоровое питание, полноценный отдых и динамическое наблюдение. Лишь в случаях упорного течения и выраженных отклонений клинико-лабораторного характера следует подключать средства медикаментозного лечения.
После выписки за переболевшими устанавливается диспансерное наблюдение в течении 6-12 месяцев с периодическими осмотрами профильных специалистов и обследованием, объём и кратность которого определяется лечащим врачом.[1][2][5][8][10]
Прогноз. Профилактика
Прогноз, как правило, благоприятный (переход в неактивное носительство).
Специальной профилактики заражения не существует.
В очаге заболевания противоэпидемические мероприятия не проводятся, карантина нет.
После клинического выздоровления дети допускаются в коллективы без ограничительных мероприятий.
В целях выявления источников повышенной опасности ЦМВ проводятся обследования донорам крови, органов и тканей, а также беременным женщинам. Если беременная не имеет специфических антител IgG к ЦМВ, за ней следует установить более тщательное наблюдение с трёхкратным обследованием на ЦМВ за время беременности. В это время ей следует по возможности минимизировать общение с детьми, не пользоваться чужой посудой и не целоваться с новыми людьми.
Рекомендовано назначение профилактического лечения больным СПИДом и после трансплантации органов препаратами прямого противовирусного действия.
Вакцина для предотвращения врождённого ЦМВ находится в стадии разработки.[1][2][9]
Источник
