Острый бронхит симптомы и лечение у детей без температуры лечение
Бронхит в детском возрасте – рядовой случай. При своевременной диагностике и правильном лечении заболевание не несет угрозу жизни ребенка. Однако игнорирование симптомов может послужить веским основанием и толчком для появления осложнений.
Признаки бронхита без температуры у ребенка свидетельствуют об ухудшении иммунного ответа организма на болезнетворные агенты извне.
В статье рассмотрим, какие клинические симптомы укажут на тяжелые воспалительные процессы в бронхах, а также разберем, какие терапевтические методы помогут предотвратить дальнейшее прогрессирование воспаления и пневмонию.
Бывает ли бронхит без температуры
Может ли бронхит быть без температуры у детей? Отсутствие такого типичного симптома в анамнезе встречается в отдельных случаях. Чаще воспалительные процессы в бронхах сопровождаются гипертермией и другими характерными признаками – кашлем, слабостью и прочими «простудными» явлениями.
Отсутствие ключевого показателя воспалительного процесса, указывающего на атипичные явления в слизистой и тканях бронхов, препятствует своевременной диагностике и лечению.
Патологические процессы в бронхах появляются как следствие воспаления слизистой. Гипертермия и кашель (сухой, постепенно переходящий в продуктивный) – основные симптомы. Бронхит без температуры у детей может протекать в первые 1-2 дня развития.

Отсутствие гипертермии на фоне приступообразного сухого кашля родители нередко путают с легкой простудой, из-за чего упускаются первые, важные с терапевтической точки зрения, дни. На вопрос, может ли у ребенка быть бронхит без температуры, медицинские работники единогласно отвечают утвердительно, советуя взрослым не пренебрегать здоровьем малыша и при первых симптомах «простуды» обращаться за консультацией.
Отсутствие иммунной реакции на патогенные микроорганизмы объясняется многими причинами и свидетельствует о поражениях нехарактерной микрофлорой. В таких ситуациях необходимы дополнительные лабораторные исследования, которые помогут определить тип возбудителя. Не лишней будет и консультация у врача-иммунолога.
Симптомы бронхита без температуры у ребенка не отличаются от классических признаков:
- «Лающий» кашель, который спустя 2-5 дней постепенно переходит в продуктивный (с выделением мокроты).
- Частые и продолжительные приступы кашля, особенно беспокоящие больного в утреннее и ночное время. Нередко из-за интенсивности позывов возникает рвотный рефлекс.
- Временное улучшение после откашливания.
- Боли в области груди, возникающие на фоне перенапряжения мышц.
- Одышка и другие признаки затрудненного дыхания.
- Гнойная мокрота (иногда в секрете присутствуют кровянистые прожилки).
- Першение в горле.
Признаки бронхита у детей без температуры свидетельствуют о:
- Легкой форме заболевания.
- Аллергическом факторе возникновения патологии (реакция на сезонные цветения растений, пыль, плесень, пищу, бытовую химию и другие триггеры).
- Активности гельминтов.
- Ослабленном иммунитете.
- Поражении хламидиями (чаще заражаются младенцы во время внутриутробного пребывания или в момент рождения).
- Неправильной работе эндокринной системы.
- Не восстановившейся иммунной системе после длительной терапии антибиотическими медикаментами.
- Обострившейся хронической форме заболевания.
При бронхите с кашлем и без температуры классические симптомы у детей могут вытекать в общее недомогание. Больные жалуются на головокружение, слабость, боли в голове. Часто наблюдается апатичное поведение, капризность и плаксивость, повышенная утомляемость, сонливость.
Причины появления бронхита у детей
Бронхит у детей – это закономерность, но не редкость. Чаще воспалительные процессы диагностируют у пациентов в возрасте до 3 лет. Медики объясняют тенденцию особенностями строения бронхиального дерева: отек слизистой приводит к сужению просветов, вплоть до их полного блокирования.
Не до конца сформированные органы дыхательной системы в раннем возрасте не позволяют организму отвечать сильным кашлевым толчком, который помогал бы очищать просветы от скопившейся слизи. В результате длительного воздействия патогенная микрофлора может поражать ткани легких.
Воспалительные процессы появляются по причинам:
- попадание в дыхательные пути инородного предмета;
- инвазии;
- аллергический фактор;
- обструкция бронхов;
- поражения хламидиями;
- хронические воспалительные процессы.
Аллергическая форма патологии свидетельствует об отсутствии простудных заболеваний, которые предшествуют бронхиту. Чтобы исключить развитие болезни, родителям обратить внимание на внешние и внутренние факторы, с которыми взаимодействует больной.
Провоцирующими триггерами могут выступать:
- Недостаточно увлажненный воздух в помещении частого времяпровождения и присутствие табачного дыма.
- Пыльца растений.
- Бытовая химия (в том числе средства личной гигиены).
- Медикаменты.
- Шерсть животных.
- Сырость, плесень.
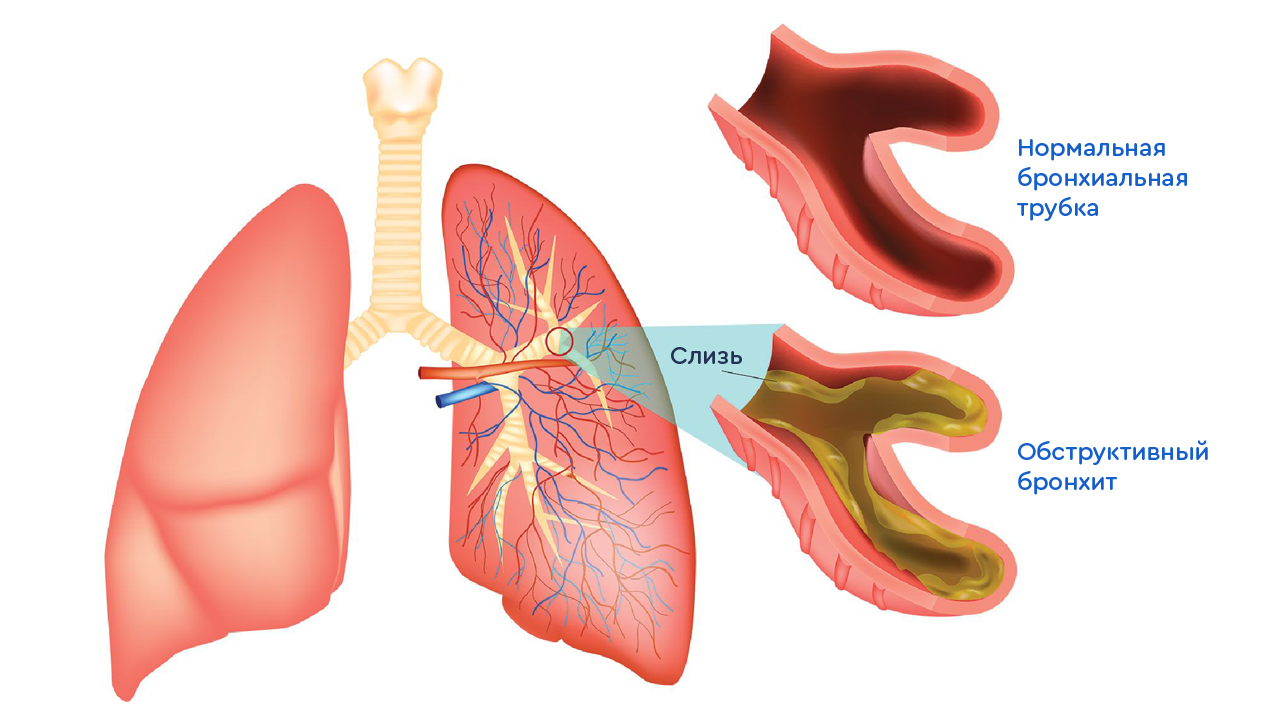
У детей от года до 6 лет нередко диагностируют обструктивный бронхит и его рецидивы. Дети грудничкового возраста страдают от этой формы патологии реже.
Симптомы обструктивного бронхита без температуры у детей выражаются преимущественно со стороны дыхательного процесса: затрудненный вдох, хрипы и свисты, одышка.

Причиной воспаления на фоне отсутствия гипертермии может стать поражение легочными хламидиями. Новорожденные инфицируются внутриутробно или в момент рождения. В остальных случаях ключевую роль играет воздушно-капельный фактор.
На хронический тип указывают регулярные рецидивы (обострение бронхита происходит 3-4 раза в год) преимущественно в осенне-зимний период и в первые весенние месяцы. Отсутствие температуры при вирусном или бактериальном факторе, предшествующем заболеванию, свидетельствует о слабом иммунном ответе. Гипертермия может отсутствовать и при легких формах (это указывает на эффективность медикаментозного лечения).
Клиническая картина развития болезни
Слабость, снижение аппетита, боль в голове и сухой кашель станут первыми симптомами бронхита у ребенка и признаками необходимости в лечении. Постепенно во время приступов кашля начнется выделение мокроты.
Этот процесс затруднен из-за густой консистенции секрета, но на фоне приема лекарств и по мере выздоровления перестанет быть болезненным. Прозрачная мокрота свидетельствует о вирусной природе заболевания, в остальных случаях – о бактериальном факторе.
Дыхание у детей грудного возраста при бронхите шумное, со свистом. Грудничок капризничает, у него повышается активность, а во время вдоха – одышка. В запущенных случаях врачи диагностируют синюшность кожных покровов, а при хроническом типе – боли в горле и заложенность носовых пазух.
Как лечить заболевание
Методы лечения бронхита без температуры у ребенка зависят от природы заболевания. Противовоспалительные препараты и медикаменты, подавляющие численный рост вредоносных микроорганизмов, назначают, если триггерами стали вирусы.
Антибиотики прописывают, когда причиной болезни послужили бактерии. Иммуномодуляторы в обоих случаях рекомендованы для поддержания естественных функций защиты организма, а при иммунном ответе ниже ожидаемого – иммуноглобулины.
Отхаркивающие лекарства, муколитики и капли от заложенности носа помогают купировать основную симптоматику. Физиотерапевтические методы удачно дополняют медикаментозную терапию, как и лечебная гимнастика в тандеме с ингаляциями. Массаж поможет облегчить дыхательный процесс, а регулярное теплое питье и некоторые народные методы лечения способствуют скорейшему выздоровлению.
Игнорирование симптомов бронхита в течение всего 1 месяца приведет к неизлечимой хронической форме патологии.
Самолечение должно исключаться: некорректное лечение или узконаправленная терапия нетрадиционными методами могут способствовать ухудшению состояния больного, полной закупорке просветов бронхиальных путей, остановке дыхания и летальному исходу как следствие. При первых сомнительных симптомах необходимо показать ребенка врачу.
Бронхит у детей до 3 лет лечат в условиях стационара. Дети старшего возраста могут получать необходимую медицинскую помощь амбулаторно при условии отсутствия угрозы для жизни и в случае благоприятной клинической картины, исключающей риски осложнений.
Влажность воздуха в помещении, где пребывает больной, должна варьироваться в пределах 45-60 процентов. В холодное или жаркое время года, когда используются отопительные приборы или кондиционеры соответственно, рекомендовано отдавать предпочтение специальным увлажнителям для достижения оптимальных показателей воздуха.
В период болезни желательно увеличить в рационе ребенка суточную норму жидкости. Частое питье помогает разжижить мокроту.
Лечение аллергического бронхита необходимо начинать с исключения контакта с потенциальными возбудителями и приема антигистаминов, согласно схеме, которую составляет медицинский работник в индивидуальном порядке.

Профилактика бронхита
Организм ребенка сильнее взрослого подвержен заболеваниям вирусной, бактериальной и инфекционной природы по причине ослабленного иммунитета. По мере взросления иммунная система «учится» вырабатывать антитела, способные предохранить от большинства известных болезнетворных вирусов и бактерий. А до тех пор родителям рекомендовано следовать несложным правилам профилактики, которые помогут детскому организму противостоять бронхиту:
- Способствовать укреплению иммунной системы.
В этом вопросе помогают ранние закаливания, подвижные игры на свежем воздухе в благоприятное время года и сбалансированный рацион, включающий свежие фрукты и овощи.
- Исключать риски переохлаждения.
Важно следить, что ребенок был одет по погоде и не находился на сквозняке. В то же время категорически не рекомендуется перебарщивать с заботой: в теплые сезоны лишние кофты и другие согревающие предметы гардероба способствуют «тепличным условиям» и ослабевают организм.
- Ограничить посещение мест большого скопления народа в периоды сезонных эпидемий.
Чистота в доме и оптимальные показатели воздуха – вторичные меры профилактики, которые помогут оградить ребенка от бронхита и других заболеваний органов и путей дыхательной системы.

Автор:
Широхова Наталья
Пульмонолог, иммунолог, аллерголог
Источник
Наверное, в мире нет таких людей, которые не сталкивались с такой проблемой, как бронхит. Бронхит представляет собой воспаление слизистой оболочки бронхов. Как лечить бронхит знают далеко немногие родители. Для лучшего понимания этого заболевания необходимо для начала разобраться в строение и функции бронхов.
Строение и функция бронхов
Бронхи представляют собой полые трубки, стенка которых состоит из трех оболочек: внутренней (слизистой), средней и наружной. Разветвляясь, бронхи образуют густое бронхиальное дерево, а главные функции бронхов состоят в проведении, согревании, увлажнении и очищении воздуха.

Бонхит представляет собой воспаление слизистой оболочки бронхов.
Бронхит и причины его развития
Бронхит неразрывно связан с респираторными вирусными инфекциями. По данным всемирной организации здравоохранения, острые респираторные вирусные инфекции (ОРВИ) занимают первое место в структуре заболеваемости детей раннего возраста. Таким образом, вирусы являются одной из самых частых причин развития острого бронхита. Помимо вирусов, к бронхиту приводят бактерии, воздействие химических и токсических веществ, физических факторов. Существуют различные формы бронхита у детей: острый бронхит (простой), острый бронхиолит, острый обструктивный бронхит, хронический бронхит. Именно такие записи врачей вы можете увидеть в амбулаторной карточке или выписке своего заболевшего ребенка. Остановимся более подробно на каждой из форм и постараемся объяснить сложные термины более понятным и доступным языком.
Виды бронхита у детей
Острый простой бронхит характеризуется воспалением слизистой оболочки бронхов без сужения просвета бронха. Соответственно при обструктивном бронхите у ребенка имеется обструкция (сужение) бронхов. Бронхиолит представляет собой вариант обструктивного бронхита и развивается при воспалении самых мелких по диаметру бронхов у детей первого полугодия жизни. Как правило, бронхиолит является одной из тяжелых форм бронхита у детей. Хронический бронхит — это более длительное, глубокое и выраженное поражение бронхов, при котором идет перестройка слизистой оболочки. Он может быть самостоятельным заболеванием, но у детей чаще развивается на фоне других болезней (муковисцидоз, бронхиальная астма, пороки развития).
Симптомы бронхита у детей
- Повышение температуры тела. Температура тела колеблется в пределах 37,2-37,8, а в ряде случаев, может достигать 38 и более градусов. Редко бронхит может протекать без температуры.
- Вялость, слабость, сонливость.
- Основной симптом бронхита – кашель, сухой и навязчивый в начале заболевания, в дальнейшем – влажный и легко откашливающийся. При хроническом бронхите длительность кашля может быть в течении нескольких месяцев.
- Может отмечаться частое дыхание, появление синевы над верхней губой, втяжение отдельных участков грудной клетки при дыхании. Данные симптомы появляются у детей при сужении просвета бронха из-за отека, повышенного образования слизи и сокращения мышечных клеток бронхов.

При усилении у ребенка слабости, вялости, кашля, появлении тошноты и рвоты, повышении температуры выше 38,0-38,5 в течение нескольких суток необходимо в срочном порядке обратиться к врачу!
Лечение бронхита
Лечение детского бронхита должно быть комплексным и включать в себя:
- Диету. У детей первого года жизни очень важно уменьшить суточный объем питания, при этом увеличить количество кормлений за сутки. Что касается детей старшего возраста, также рекомендуется питаться не обильно и малыми порциями. Необходимо пить много жидкости. Это могут быть различные морсы, некрепкий чай, соки, вода. Важно отметить, что указанные напитки должны быть теплыми, но не горячими или холодными!
- Лечение причины появления бронхита. Как было сказано ранее, основными причинами развития бронхитов являются вирусы и бактерии. Воздействовать на вирусы можно противовирусными препаратами. В данном случае можно использовать интерферон, лаферон в нос (перед применением проконсультируйтесь с врачом). На бактерии губительно действуют антибиотики. В лечении бронхитов у детей могут использоваться различные антибиотики: полусинтетические пенициллины (ампициллин, амоксициллин, аугментин, амоксиклав и др.), цефалосоприны (зиннат, цефтриаксон, цефепим и др.), макролиды (азитромицин, кларитромицин, джозамицин и др.). Обращаем ваше внимание, что определить причину появления бронхита может только лечащий врач с учетом ваших жалоб, опроса и результатов обследования.
- Лечение, направленное на разжижение и улучшение отхождения мокроты, расширение бронхов. Применяются отхаркивающие препараты и муколитики. Из отхаркивающих препаратов предпочтение отдается гербиону, мукалтину и проспану. При густой, вязкой мокроте используют муколитики (препараты, разжижающие мокроту), а именно: ацетилцистеин, карбоцистеин, бромгексин, амброксол. При сужении бронхов используют ингаляции с бронхорасширяющими препаратами: сальбутамол, беротек, атровент, беродуал, комбивент. Для проведения ингаляций используют небулайзер. Его очень удобно использовать в домашних условиях. Небулайзер представляет собой ингалятор, который распыляет лекарственное средство на очень маленькие частицы и, тем самым, способствует его попаданию во все отделы дыхательной системы.
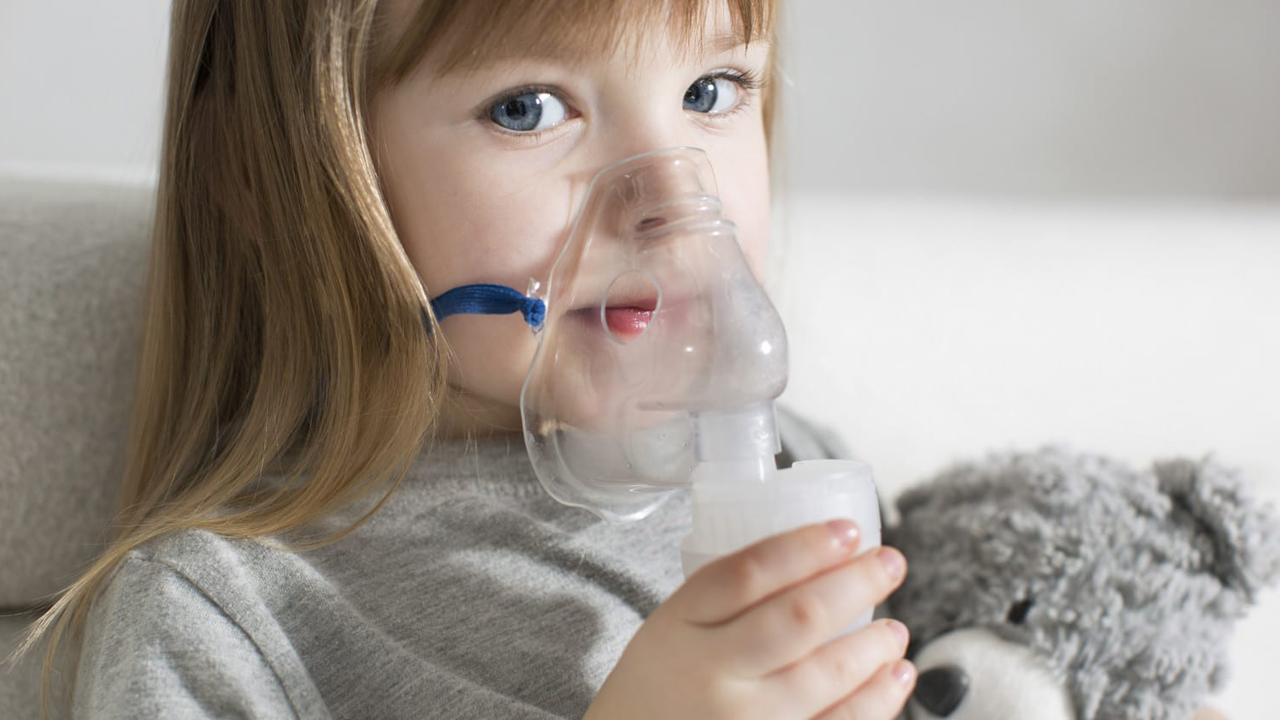
Для правильного и эффективного проведения ингаляций используют небулайзер.
- Противокашлевые препараты. У детей могут применяться коротко, на этапе сухого мучительного кашля, имеют противопоказания по возрасту. Из препаратов данной группы стоит отметить синекод, коделак.
- Антигистаминные препараты. Применяются прежде всего у детей с аллергическими проявлениями. Часто используется лоратадин, аллергодил, зиртек.
- Жаропонижающие препараты. Необходимо применять при повышении температуры тела выше 38,5-39,0. Препарат выбора – парацетамол. Использовать ацетилсалициловую кислоту (аспирин) у детей при лихорадке на фоне вирусной инфекции категорически запрещено!
- Физиотерапевтическое лечение, местное лечение. Из физиотерапевтических методов используются УВЧ, ЭВТ на грудную клетку. Механизм действия данных методов основан на законах физики, которые использовали в качестве терапии при заболевании. Местная терапия утратила свою актуальность и используется в редких случаях. К таким методам относятся горчичники, мази «Доктор Мом», «Детский бальзам», «Пульмекс».

Использовать ацетилсалициловую кислоту (аспирин) у детей при лихорадке на фоне вирусной инфекции категорически запрещено!
Бронхит у детей является заболеванием, которое хорошо поддается лечению. Ребенок, у которого отмечаются симптомы бронхита, должен быть своевременно осмотрен педиатром. Лишь лечащий врач сможет оценить тяжесть состояния и решить вопрос о лечении ребенка на дому или в профильном стационаре.
Источник

Нарушение дыхания встречается у малышей практически в любом возрасте. Даже новорожденные детки могут заболеть. Своевременная диагностика и вовремя назначенное лечение приводят к полному выздоровлению.

Что это такое?
Воспаление слизистой оболочки бронхов, спровоцированной какой-либо причиной, называется острым бронхитом. Поводов, которые способствуют развитию болезни, большое многообразие. Особенность строения бронхиального дерева способствует появлению данного заболевания у малышей.
Наибольшее количество случаев болезни обычно регистрируется в холодное время года. Также отмечается рост заболеваемости острым бронхитом во время эпидемий гриппа или инфекционных простудных заболеваний. Мальчики болеют одинаково часто, как и девочки. Пик заболеваемости приходится на возраст 4 — 10 лет.

Причины
Заболеть бронхитом может каждый ребенок. Это обусловлено множеством причин, которые вызывают данное заболевание. В некоторых случаях наблюдается даже несколько разных провоцирующих факторов, воздействующих одновременно и вызывающих болезнь.
Острый бронхит могут вызвать:
Вирусные инфекции. Являются наиболее частой причиной болезни. Среди активных возбудителей: вирусы гриппы, парагриппа, аденовирусы, РС- вирусы. Они хорошо сохраняются во внешней среде и способны быстро распространяться. Попадая на слизистые оболочки верхних дыхательных путей, микробы вызывают воспаление и появление неблагоприятных симптомов болезни.
Бактерии. Стафилококки, стрептококки, моракселла, синегнойная палочка, а также анаэробные микроорганизмы часто являются возбудителями бронхита. Такие формы болезни обычно протекают намного тяжелее, чем вирусные. Требуется назначение антибиотиков.
Воздействие токсических веществ. Выбросы промышленных предприятий и заводов способствуют повреждению бронхов и развитию бронхита. Мельчайшие компоненты токсических продуктов долгое время могут находиться в воздухе. При попадании в бронхи они вызывают травматизацию и дают толчок бронхиальной обструкции.
Врожденные дефекты строения бронхов. Формироваться органы дыхания перестают в третьем триместре беременности. Заболевание, выявленное в это время у будущей мамы, способствует недоразвитию органов дыхания у ребенка.
Попадание инородных тел. Внезапная закупорка просвета бронха приводит к развитию неблагоприятных симптомов бронхита.
Грибковая инфекция. Встречается у ослабленных малышей или детишек с иммунодефицитами.
Как возникает?
В детском возрасте бронхиочень узкие и имеют маленький диаметр. Это способствует более легкому проникновению инфекции, которая вызывает сильный воспалительный процесс.
Снаружи эпителий бронхов покрыт ресничками. Они способствуют очищению бронхиального дерева от различных частиц, которые могут попасть внутрь. У малышей реснички еще не достаточно хорошо функционируют, что также способствует развитию бронхита.

Во время болезни происходит избыточное образование мокроты. Это во многом связано с тем, что количество желез, которые вырабатывают слизь в бронхах, у малышей гораздо больше, чем у взрослых. Воспаление активирует их работу, вызывая появление мокроты и сильного кашля.
Слабая дыхательная мускулатура вызывает снижение активного дыхания в острый период болезни. Маленький объем легких способствует активному размножению болезнетворных микроорганизмов и усилению воспалительного процесса. Чем меньше возраст ребенка, тем тяжелее протекает болезнь.
Инкубационный период может быть разным. Это во многом зависит от причины, вызвавшей болезнь. Для вирусных инфекций он длится 3-5 дней. Для бактериальных бронхитов он составляет обычно 7-10 суток. Токсические воздействия могут проявляться по-разному: от нескольких дней до 1 месяца. У грудничка заболевание протекает гораздо тяжелее, а инкубационный период может быть короче.

Классификация
Все формы острого бронхита можно классифицировать по степени тяжести и клиническим формам. Такое деление помогает докторам выбрать правильное лечение, которое способствует полному выздоровлению малыша в короткие сроки.
По клинической форме острые бронхиты могут быть бронхиолитами. При этом процессе повреждаются мельчайшие бронхи и бронхиолы. Заболевание протекает наиболее тяжело. Чаще всего встречается у малышей в 2 года. Во время обострения болезни малыша госпитализируют в стационар, оснащенный отделением реанимации и интенсивной терапии.

По степени тяжести:
Легкие. Протекают с незначительно выраженными симптомами. Осложнений не вызывают. Длятся 7-14 дней. Хорошо лечатся. После качественно проведенной терапии проходят без следа.
Средней степени. Сопровождаются повышением температуры до 38 градусов и появлением надсадного изнуряющего кашля. Очень сильно страдает самочувствие ребенка. Лечение длительное, бывают осложнения. При неэффективности проводимой терапии требуется госпитализация в детское отделение.
Тяжелые. Требуют обязательного лечения ребенка в стационаре. Опасны развитием неблагоприятных и опасных осложнений. Часто протекают с симптомами дыхательной недостаточности.

Симптомы
После окончания инкубационного периода появляются первые характерные признаки болезни. Выраженность таких проявлений зависит от иммунитета ребенка, возраста, а также наличия хронических сопутствующих заболеваний. Малыши раннего возраста переносят болезнь тяжелее, чем школьники.
Для острого бронхита характерны следующие симптомы:
Кашель. Может быть надсадным и приступообразным. При тяжелом течении он не прекращается даже в ночное время. Длительный кашель даже может способствовать появлению рвоты.
Повышение температуры тела до 37-39 градусов.
Покраснение горла и насморк. Характерны для вирусных и бактериальных инфекций.
Одышка. Малыши начинают учащенно дышать. Количество дыхательных движений за минуту увеличивается на 10% и более.
Шумное дыхание. При прохождении воздуха через воспаленные и плотно сомкнутые бронхи происходит усиление сопротивления. Этот процесс и вызывает шумное дыхание, которое становится слышным со стороны. В ряде случаев можно услышать даже клокочущие хрипы.
Общая слабость. Малыши становятся вялыми, менее активными. Они плохо кушают, сонливы. Постоянный кашель делает малыша очень тревожным и легко возбудимым.
Болезненность в груди при дыхании. Частый и длительный надсадный кашель приводит к появлению боли во время дыхания.
Повышенная потливость. Является проявлением сильной интоксикации.
Диагностика
При появлении первых симптомов болезни обязательно покажите малыша педиатру. Доктор с помощью фонендоскопа сможет выслушать специфические хрипы, которые появляются при бронхите. После проведения осмотра ребенка, врач назначит весь необходимый комплекс лечения.
Обычно для установления причины заболевания и правильного диагноза назначают:
Общий анализ крови. Повышенное количество лейкоцитов при ускоренной СОЭ говорит о наличии инфекционного процесса. Изменение параметров в лейкоцитарной формуле помогает установить предположительную причину болезни: вирусную или бактериальную.
Биохимия. Проводится для уточнения сопутствующих осложнений. Помогает определить наличие повреждения почек или других внутренних органов во время тяжелого течения болезни.
Рентгенография. Проводится у малышей старше одного года. Снимки позволяют уточнить характер повреждений, а также провести дифференциальную диагностику с другими заболеваниями.
Анализ мокроты на выявление возбудителя. Проводится обычно в первые дни заболевания. Помогает установить точную причину болезни.
Бакпосев мокроты с определением чувствительности к антибиотикам. Минус исследования — долгий срок выполнения анализа. Обычно результат готов только через 7-10 дней. Позволяет точно выявить возбудителя и установить его чувствительность к различным антибактериальным препаратам.
Определением газов крови. Измерение показателей насыщения крови кислородом проводится при тяжелом течении болезни.
Компьютерная или магнитно-резонансная томография. Эти методы применяются лишь в сложных случаях, когда диагноз бывает поставить очень трудно. Данные исследования высоко информативны и позволяют точно получить результат. Проводятся у малышей более старшего возраста, которые способны не двигаться во время всего проведения обследования.
Осложнения и последствия
Легкие формы болезни протекают обычно спокойно. После адекватно проведенного лечения малыш может на долгое время забыть о том, что когда-то перенес бронхит. Однако при тяжелом течении могут возникнуть осложнения. В некоторых случаях они бывают достаточно опасны.
Самым частым осложнением вирусных или бактериальных бронхитов является развитие пневмонии. Обычно она возникает у ослабленных и часто болеющих малышей. Низкий уровень иммунитета приводит к быстрому распространению воспалительного процесса в легкие. Пневмония может развиться стремительно. Это значительно нарушает состояние малыша, и утяжеляет течение болезни.
Другим, не менее опасным осложнением, является образование абсцесса – полости в легком, которая заполнена гноем. Обычно они формируются при неправильно подобранном антибактериальном лечении, а также при сильном истощении детского организма за период болезни. Лечение данного осложнения проводится только в условиях стационара.

При неправильно подобранной терапии острый бронхит может переходить в хронический. Такой вариант бывает при недостаточном долечивании. После назначения лекарственных средств малыш начинает себя чувствовать гораздо лучше уже на 3-4 день болезни.
Некоторые мамы перестают в это время давать ребенку антибиотики или противокашлевые средства, либо самостоятельно уменьшают их дозировку. Это приводит к хронизации процесса и развитию возможных обострений в дальнейшем.
Острый бронхиолит также может переходить в хронический. Эта форма болезни наиболее опасна развитием стойкого нарушения дыхания. В результате болезни происходит сильное и постоянное сужение просвета бронхов. Воздух с растворенным в нем кислородом практически не может попасть в легкие. Это приводит к развитию дыхательной недостаточности. Лечение проводится в условиях хирургического отделения.

Лечение
Согласно клиническим рекомендациям, в которых дается подробное описание о том, как проводится терапия острого бронхита, для устранения неблагоприятных симптомов применяется целый спектр различных лекарственных средств.
Для лечения острого бронхита назначают:
Противокашлевые и отхаркивающие препараты. Они помогают делать мокроту более жидкой и улучшать ее отхождение. «Амброксол», «Лазолван», «Флавамед», «Синекод», «Гиделикс» помогут устранить кашель, и нормализуют дыхание. Назначаются обычно на 7-10 дней, 2-3 раза в сутки. Дозировку и кратность выбирает лечащий врач с учетом возраста и состояния ребенка.
Жаропонижающие. Применяются при достижении температуры показателей выше 38 градусов. Назначаются лекарственные средства на основе парацетамола. При длительном приеме могут вызывать побочные неблагоприятные действия.
Противовирусные. Могут назначаться в виде свечей, капель в нос или таблеток. Для активизации местного иммунитета применяется интерферон. Препарат выпускается в виде назальных капель или аэрозоля.
Антибиотики. Обычно применяются препараты широкого спектра действия. Наиболее эффективно назначать антибиотики только после проведения бакпосева мокроты на определение чувствительности к ним. Наиболее часто применяются: «Супракс», препараты цефалоспорина, «Сумамед», «Флемоксин солютаб» и другие. Курсовую дозу и длительность приема выбирает лечащий врач с учетом тяжести болезни.
Бронхолитики. Применяются при обструктивном варианте острого бронхита для устранения обструкции. Препараты на основе сальбутамола быстро снимают бронхиальный спазм и улучшают дыхание. Комбинированное средство «Беродуал» помогает справиться даже с самой тяжелой обструкцией.
Гормоны. Применяются только при аллергическом варианте бронхита. Назначаются обычно в ингаляциях. Системный прием может способствовать появлению побочных действий. При назначении гормональной терапии рекомендуется регулярно проводить спирометрию для оценки функций дыхания.
Теплое обильное питье. Способствует более быстрому удалению токсинов из организма. В качестве напитков отлично подойдут фруктовые и ягодные компоты, а также морсы и отвары. За сутки малыш должен получать не менее литра жидкости. Грудничков рекомендуется допаивать кипяченой водой.
Перкуссионный массаж. Легкие постукивающие и вибрационные движения по грудной клетке улучшают отхождение мокроты и улучшают дыхание. Можно выполнять массаж, когда ребенок лежит на кровати с опущенной головой. Такое положение способствует лучшему отхаркиванию мокроты и уменьшению кашля.
Дыхательная гимнастика. Улучшает дыхание и способствует уменьшению бронхиальной обструкции. Рекомендуется к проведению ежедневно. Длительность упражнений составляет 10-15 минут.
Профилактика
Для того, чтобы предупредить развитие заболевания, следует помнить о соблюдении следующих профилактических мер:
Укрепляйте иммунитет малыша. Активные прогулки на свежем воздухе и полноценное питание, обогащенное витаминами и микроэлементами, позволит улучшить работу иммунной системы.
Пролечивайте хронические заболевания. Частые обострения гайморита или отита, в конечном итоге, способствуют развитию у ребенка воспаления бронхов. Своевременное лечение верхних дыхательных путей поможет предотвратить бронхит в дальнейшем.
Используйте специальные увлажнители. Слишком сухой воздух в жилых помещениях вызывает пересыхание слизистых оболочек и даже может способствовать развитию бронхита. Увлажнители помогают создать правильную влажность и микроклимат в комнате. Такие устройства просто необходимы всем малышам, страдающим заболеваниями бронхов.
Избегайте чрезмерного истощения и пере?
