Температура у ребенка при почках

Доброго времени суток, дорогие родители. В этой статье мы поговорим о таком состоянии, как воспаление почек у детей, лечение этого недуга. Вам станет известно, какие виды данного патологического процесса существуют. Вы выясните, какие признаки и причины возникновения воспаления в выделительном органе, как диагностируют данный недуг. Также вспомним о методах народной медицины.
Классификация
Воспаление почек называется нефритом. Проявляться оно может по-разному, в зависимости от того, что стало зоной поражения и насколько сильным был иммунитет ребенка на момент заболевания. Большое значение также имеет наследственный фактор. Обычно воспаление провоцируется переохлаждением. Стоит отметить, что воспалительный процесс чаще наблюдается у девочек, чем у мальчиков, в связи с тем, что у них шире и короче мочеиспускательный канал, а это способствует скорейшему проникновению болезнетворных микроорганизмов.
Различают такие типы воспаления в почках:
- одностороннее;
- двустороннее;
- первичное;
- вторичное.
По продолжительности течения нефрит бывает:
- хроническим;
- острым.
По тому, какая структура почки становится зоной поражения, различают:
- Пиелонефрит является воспалением острого характера, наблюдается в лоханке, почечной паренхиме, и чашечке. Чаще всего данный вид нефрита наблюдается у детей, не достигших семилетнего возраста. Практически во всех случаях причиной развития патологии является инфицирование организма бактериями, которые проникают в почку с током крови из зоны инфекции.
- Интерстициальный нефрит. Зоной поражения являются канальцы и соединительная ткань почки, затрагиваются прилегающие кровеносные сосуды и лимфа. Точной причины развития данной патологии все еще не установлено. Склоняются к версии, что всему виной нарушения иммунноаллергического характера.
- Гломерулонефрит. Воспалительный процесс происходит в тканях клубочков почки. Характерно двустороннее поражение. Из-за того что страдают сразу две почки, нарушается процесс вывода токсических веществ из организма ребенка. В большинстве случаев данная патология развивается на фоне недавно перенесенной ангины или скарлатины.
Причины развития
Больше всего подвержены данному заболеванию малыши, которым уже исполнилось 3 года и до 7 лет включительно.
Нефрит может быть, как самостоятельным заболеванием, так и развиваться в качестве осложнения на любой инфекционный процесс в организме.
Необходимо знать, что наличие хронических патологий, например, тонзиллита или эндокринных заболеваний, например сахарного диабета, значительно повышают риск возникновения нефрита.
Так, что же может стать причиной развития воспаления в почках:
- генетическая предрасположенность;
- ослабленный иммунитет;
- сильное переохлаждение;
- является осложнением заболеваний дыхательных путей;
- аутоиммунная патология в организме;
- недавно перенесенные заболевания кожи;
- нарушение кровоснабжения выделительного органа;
- несоблюдение личной гигиены, в частности у девочек;
- патологии анатомической структуры органа;
- неправильное питание;
- очаг инфекции в организме.
Чаще всего, воспалительный процесс в почках у детей в 2 года развивается на фоне недавно перенесенного инфекционного заболевания, является специфическим ответом организма на патогены.
Основные признаки

Если диагностировано воспаление почек у детей, симптомы этого заболевания будут в себя включать следующие специфические признаки:
- общая слабость;
- заметно снижается количество выделяемой мочи, наблюдается осадок, образовываются хлопья;
- снижение или полное отсутствие аппетита;
- головная боль;
- болезненность при мочеиспускании;
- локализованные боли в поясничном отделе;
- тошнота, возможна рвота;
- скачки давления;
- отечность век;
- изменение запаха и цвета мочи;
- резкий скачок температуры тела;
- повышенное выделение пота;
- бледность кожных покровов, иногда синюшность.
Стоит отметить, что при разных локализациях зоны поражения, присутствуют характерные признаки:
- Пиелонефрит характеризуется:
- тошнотой, возможна частая рвота;
- острые боли, приступообразного характера.
- Гломерулонефрит характеризуется:
- гипертонией;
- отечностью;
- при исследовании мочи выявляют повышенный белок и кровь.
- Интерстициальный нефрит характеризуется практически полным отсутствием специфических признаков.
Симптомы недуга у грудничков

Детки данной возрастной категории не способны рассказать или показать, где и что у них болит, поэтому важно знать, по каким симптомам можно заподозрить воспаление почек:
- капризность, частый плач;
- малыш редко мочится, терпит до последнего из-за боли при мочеиспускании;
- частое срыгивание, возможна рвота;
- ребенок краснеет и кряхти, когда мочится;
- беспокойный сон;
- снижение аппетита;
- гипертермия;
- в моче наблюдается сгустки и пена.
Родители должны понимать, что заболевание у ребенка в таком возрасте может осложниться почечной и сердечной недостаточностью, поэтому не стоит медлить, необходимо экстренно обращаться к врачу при наличии первых же подозрений на воспалительный процесс в почках.
Диагностика

- Первичный осмотр маленького пациента. Проводится сбор жалоб, пальпация почек, измерение давления и температуры ребенка.
- Первым информативным анализом является исследование мочи, которое будет указывать на повышенное содержание белка.
- Общий анализ крови помогает определить скорость фильтрации клубочков.
- Биохимический анализ крови.
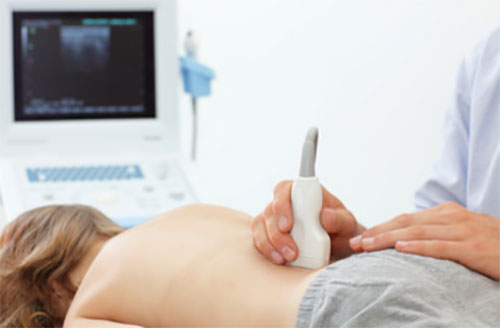
- Ультразвуковое исследование почек.
При необходимости также могут назначаться дополнительные анализы или исследования:
- биопсия;
- компьютерная томография;
- магнитно-резонансная томография.
Лечение
Рекомендуется стационарное лечение. Это позволяет избежать нежелательных осложнений, контролировать процесс течения заболевания, а также обеспечивать наличие строгого постельного режима.
Курс лечения в себя включает применение таких препаратов:
- Антибиотики. Назначаются для противостояния инфекции, провоцирующей воспаление, особенно при диагностировании взаимосвязи между воспалительным процессом и заболеванием органов дыхательной системы. Ребенку могут назначить Аугментин или Цефтриаксон.
- Мочегонное средство. Прописывают в обязательном порядке с целью нормализация работоспособности почек и скорейшему вымыванию токсинов. Хорошо зарекомендовал себя Фуросемид.
- Антигистаминные средства. Назначаются с целью снятия отечность, если такая имеется. Особенно применяют при наличии аллергии в организме. Таким препаратом может быть Супрастин.
- Противовоспалительные средства входят в состав комплексной терапии, помогают снять дополнительные симптомы, такие как гипертермия, головная боль, озноб. С этой целью выписывают Ибупрофен или Рифампицин.
- Иммуномодулирующие препараты. Могут выписать Виферон.
Особенности ухода

Для того, чтобы лечение было эффективным, необходимо соблюдать особые правила:
- Диета. В рационе ребенка должны полностью отсутствовать жареные, жирные, острые соленые блюда, газировка, продукты с высоким содержанием консервантов. Пища должна быть обогащена всеми биологически активными веществами, витаминным комплексом.
- Питьевой режим регулируется в зависимости от наличия характерных симптомов. При сильном отеке объем потребляемой жидкости значительно снижают, ребенку назначают питье до 400 мл в течение суток. В противном случае важно, чтобы объем потребляемой жидкости соответствовал количеству выделяемой мочи.
- Строгий постельный режим.
- Умеренные эмоциональные и умственные нагрузки.
Стоит отметить, что соблюдение диеты, питьевой режим, а также снижение физической и эмоциональных нагрузок должно соблюдаться и после момента выздоровления.
- Травяные сборы оказывает положительный эффект на лечение патологий органов выделительной системы. Однако, любое применение препаратов народной медицины возможно только после согласования с лечащим врачом, и должно применяться лишь после снятие симптомов острого воспаления. Воспаление почек у ребенка до года не рекомендуется лечить народными методами. У таких малышей воспалительный процесс может провоцировать развитие сердечной или почечной недостаточности, поэтому лечение должно быть экстренным и моментально действенным.
Травяной сбор может в себя включать:
- розмарин — противовоспалительное действие, снимает спазмы;
- корень любистка — мочегонный эффект, снимает отечность, общеукрепляющее действие;
- золототысячник — имеет анальгетическое действие, противомикробное и противовоспалительное.
Кроме вышеперечисленных, в травяной сбор также могут входить сельдерей, петрушка или фенхель.
Профилактика

- Оберегайте ребенка от переохлаждения. Следите, чтоб он не сидел на холодном.
- Придерживайтесь правил личной гигиены.
- Своевременно лечите заболевания.
- Избегайте мест большого скопления людей в период вирусных вспышек.
- Позаботьтесь об общем укреплении организма ребенка, повышении иммунитета.
Теперь вы знаете, что собой представляют признаки воспаления почек у детей и методы лечения такого состояния. Помните, что даже после полного выздоровления необходимо придерживаться особых правил, а именно не давать малышу переохлаждаться, соблюдать диетическое питание, позаботиться об умеренной эмоциональной и физической нагрузке.
Источник
Инфекция одной или обеих почек называется пиелонефритом. Болезнь обычно вызывается, когда бактерии (чаще) или вирус (реже) попадают в почки. Они могут проникнуть сюда из мочевого пузыря или крови, перемещающейся из других органов и частей тела.
Начало обычно бывает быстрым с проявлением первых признаков в течение не более 2 дней (чаще до 1 дня). Температура при пиелонефрите у детей имеет колебательный характер, но почти всегда она достаточно высокая и может быть опасной для здоровья. Пиелонефрит почти никогда не протекает без температуры – особенно, у ребёнка. И главной особенностью заболевания является повышение температуры без проявления других признаков (часто).

Ещё одна странная особенность пиелонефрита – это половозрастная сегментация его распространения. Так, среди новорожденных детей пиелонефрит чаще встречается у мальчиков. Но у детей старше года процент девочек больше и с возрастом он только растёт. И уже у мужчин старше 25 лет практически никогда не диагностируется это заболевание. В среднем заболеваемость среди детей до 6 лет составляет около 1% среди мальчиков и 3% – среди девочек.
К числу общих причин пиелонефрита относятся:
- недостаточная гигиена половых органов,
- у девочек элементарно неправильное подтирание после стула (подтиранием направлением туалетной бумаги вперёд к половым губам – это переносит бактерии из прямой кишки в сторону уретры),
- повышенная потливость области гениталий (узкая и тесная одежда способствуют этому),
- чувствительность некоторых детей к химическим веществам в ваннах; те могут проникать в мочевое отверстие и приводить, тем самым, к инфекции мочевыводящих путей,
- удержание мочи в течении длительного времени,
- дегидратация.
Температура при пиелонефрите: самое важное
Какая температура?38-39,8℃, реже – выше 40℃. | Сколько держится?Всё время до начала приёма антибиотиков и после около 1-2 (реже – 3-4) дней. |
Сбивается или нет?Очень сложно. Часто жаропонижающие позволяют сбить температуру только на 0,3-0,7 градуса. | Как начинается?Часто повышается постепенно и не сопровождается другими симптомами. |
Какие ещё симптомы?Температура может быть единственным симптомом на ранней стадии заболевания. Но нередко гипертермию сопровождает боль в области поясницы (почек) и другие симптомы, которые могут появиться позже. | Нужно вызывать скорую?Да, если не помогают назначенные антибиотики, при обезвоживании и других опасностях. |
Особенности температуры у ребёнка при пиелонефрите
Какая температура?
Чаще всего высокая в пределах от 38 до 40℃. Реже в тяжёлых случаях бывает и выше 40℃, но ещё реже — ниже 38℃. Чем младше ребёнок, тем обычно гипертермия выше. Температура может колебаться, прыгать. Также ребёнка то бросает в жар, то знобит — это тоже происходит из-за колебаний температуры.
Сколько держится?
При пиелонефрите жар держится на всём протяжении заболевания вплоть до начала лечения — приёма назначенных врачом антибиотиков. После этого обычно температура постепенно снижается в течение 1-2, реже трёх дней.
Сбивается или нет?
Температура при пиелонефрите сбивается очень тяжело и ненадолго. Слабыми и средними жаропонижающими (на основе парацетамола и ибупрофена) удаётся снизить её лишь на 0,3-0,7 градуса. Но после начала курса приёма антибиотиков она постепенно спадает.
Как начинается?
Обычно болезнь начинается только с температуры без других признаков недуга. Этим пиелонефрит отличается от респираторных заболеваний — обычной простуды и гриппа, так как здесь явно отсутствуют сопли, кашель и покраснение или болезненность горла.
У детей старше года-двух температура может подняться вместе с появившейся болью в области поясницы или внизу живота. Но нередко болит просто живот без определённой локализации.

Какие другие симптомы?
Инфекции почек могут вызывать симптомы, похожие на заболевания мочевого пузыря. В частности, в зависимости от возраста, пиелонефрит может вызывать такие симптомы:
- температура 38-40℃ (чем младше ребёнок, тем гипертермия, как правило, выше),
- боль (или горение) при мочеиспускании (у детей старше 7-8 лет),
- учащённое мочеиспускание (у всех детей),
- недержание мочи во время сна (при пиелонефрите у детей, которые уже научились ходить в туалет или на горшок),
- кровь в моче (розовый или красный цвет мочи — редко),
- боль в животе или дискомфорт (у ребёнка старше 1 года), обычно в нижней части живота (старше 5-6 лет),
- боли в боку или в области поясницы (независимо от возраста),
- озноб при температуре, постоянно сменяющийся на жар и обратно (у всех детей, почти всегда),
- тошнота и рвота (редко, у детей старше 5 лет),
- раздражительность, особенно у младенцев,
- отказ от еды (часто).
У детей в возрасте до 2 лет может быть только высокая температура без других симптомов (таких как кровь в моче, боль при мочеиспускании и других).
Детям старше 2 месяцев при отсутствии рвоты назначаются оральные (сиропы или таблетки) антибиотики. Курс приёма начинается сразу же.
Нужно вызывать скорую?
Обратитесь за неотложной помощью, если у ребёнка с пиелонефритом произойдёт одно из следующих условий:
- повысится температура выше 41℃,
- затруднится дыхание,
- появятся признаки обезвоживания (бледная кожа, учащённое дыхание и сердцебиение, синюшные или бледные губы, сильная сонливость),
- ребёнок падает в обморок или теряет сознание,
- у ребёнка быстрый или очень медленный сердечный ритм.
Источник
Пиелонефрит — воспаление почек, которое сопровождается высокой температурой и болью в области поясницы и живота. Болезнь требует немедленного лечения в условиях стационара. Несвоевременная или неэффективная терапия может привести к переходу в хроническую форму.
Каковы причины развития болезни у детей разных возрастов — новорожденных, годовалых и старших малышей? Сколько держится температура при воспалении почек? Какие осложнения могут возникнуть у детей раннего возраста после перенесенного пиелонефрита? Какое лечение пиелонефрита у детей считается наиболее эффективным?
Причины пиелонефрита у ребенка
Пиелонефрит у детей, как и у взрослых, возникает вследствие попадания патогенных микроорганизмов в почки малыша. Основным возбудителем этого заболевания является кишечная палочка. Воспаление также могут спровоцировать протей, золотистый стафилококк, вирус гриппа и аденовирус. Инфицирование почки происходит несколькими путями:
- Через кровь из очагов хронической инфекции в других органах. Инфекция попадает в почку с потоком крови.
Источниками инфицирования выступают зубы с кариесом, хронические очаги инфекции после перенесенных заболеваний. Воспаление может возникнуть после перенесенного заболевания бактериального происхождения — пневмонии, отита, тонзиллита.
- Через систему лимфообращения между органами мочевыводящей системы и кишечником. В большинстве случаев инфекция попадает из мочевого пузыря или кишечника. Заражение, к примеру, может произойти на фоне нарушения микрофлоры кишечника.
- Через половые органы. Инфицирование происходит вследствие несоблюдение правил гигиены (регулярного и правильного подмывания). Инфекция от половых органов поднимается вверх — сначала к мочевому пузырю, а потом — к почкам.
При нормальной работе мочевыделительной системы и хорошем состоянии иммунной системы организм малыша справляется с патогенными микроорганизмами. В противном случае у маленького пациента возникает воспаление. К числу предрасполагающих факторов можно отнести:
- Несоблюдение гигиены половых органов мальчика и девочки. В основном риск попадания инфекции от наружных половых органов связан с неправильным подмыванием, особенно у девочек, которых нужно подмывать снизу вверх.
- Неправильное строение органов мочевыделительной системы. На фоне анатомической патологии происходит нарушение оттока мочи, что может спровоцировать инфицирование.
- Заболевания в острой форме. Они существенно понижают детский иммунитет.
- Очаги хронической инфекции. Их возникновение связано с перенесенными заболеваниями бактериального происхождения (отитом, синуситом, тонзиллитом).
- Раннее введение прикорма и отлучение от груди у детей до года. Оба фактора отрицательно сказываются на состоянии иммунной системы малыша. Кроме того, в этот период у большинства малышей начинают прорезываться зубы, что значительно ухудшает защитные силы организма.
Классификация пиелонефрита
Современные детские нефрологи выделяют два критерия для классификации заболевания. Исходя из причины возникновения пиелонефрита, врачи различат следующие разновидности воспаления:
- Первичное. В таком случае воспаление возникает без явных предрасполагающих факторов (у ребенка типичное строение мочевыводящих путей и органов мочевыделительной системы).
- Вторичное. Развитие пиелонефрита происходит на фоне неправильного строения органов мочевыделительной системы. Например, неправильный отток мочи провоцирует активное размножение бактерий в почках.
Второй критерий для классификации — форма протекания болезни. Согласно ему, врачи выделяют также 2 вида пиелонефрита:
- Острый. Он характеризуется более острыми проявлениями заболевания — внезапно возникшей высокой температурой до 39,5-40 градусов, сильной тянущей болью в почках. Протекание острого пиелонефрита можно условно разделить на 3 периода — активный, обратного возврата и полной ремиссии. При правильном и своевременном лечении болезнь проходит спустя месяц.
- Хронический. В этом случае пациент продолжает болеть пиелонефритом около 6 месяцев.
Внешние признаки болезни при этом могут отсутствовать, тогда как показатели анализов на протяжение полугода остаются неутешительными. Врачи говорят о хроническом пиелонефрите также тогда, когда у маленького пациента за 6 месяцев было более двух рецидивов.
Симптомы острого пиелонефрита
Проявления заболевания зависят от возраста пациента. Острый пиелонефрит у детей обычно протекает с четко выраженной симптоматикой — температурой и болью в животе или пояснице. Старшие дети могут рассказать родителям о локализации боли, малышам до полутора лет намного труднее указать на область болезненных ощущений.
У детей до года
Малыши подвергаются заболеванию в первый год жизни по причине низкой сопротивляемости иммунных сил. В этом возрасте дети еще не могут объяснить маме, что у них конкретно болит, поэтому определить воспаление почек у грудного ребенка непросто. К числу основных проявлений заболевания у малышей до года относятся:
- Повышение температуры. Любое повышение температуры у грудничков должно быть поводом для обращения к врачу. С 6 месяцев у малышей начинается прорезывание зубов, которое часто сопровождается гипертермией, поэтому родители не всегда могут самостоятельно определить наличие или присутствие заболевания у ребенка. Если у ребенка при такой температуре отсутствуют внешние проявления ОРВИ и врач исключает наличие хрипов в дыхательных путях, существует высокая вероятность того, что у малыша воспалились почки.
- Беспокойный сон. Высокая температура, сопровождающаяся болью, не позволяет ребенку нормально выспаться. Из-за недосыпа малыш при этом может сильно капризничать.
- Ухудшение аппетита. Это еще один тревожный звоночек, который может свидетельствовать о развитии воспаления в детском организме. Впрочем, плохой аппетит не всегда сигнализирует о какой-либо патологии. В этот период у ребенка начинается активное прорезывание зубов, на которое все дети реагируют абсолютно по-разному — одни малыши отказываются от еды, у других внезапно повышается температура, третьи — ограничиваются сменой настроения.
У детей от 1 до 5 лет
Дети до 3-х летнего возраста стараются объяснить свою боль с помощью жестов и первых слов. Малышам очень сложно не только рассказать о своих ощущениях, но и точно определить локализацию боли. С трехлетнего возраста ребенок уже сумеет рассказать о боли в области живота или вокруг пупка. К числу других симптомов пиелонефрита у детей от 1 до 5 лет можно отнести:
- Повышение температуры. Температурные показатели при пиелонефрите могут достигать 38-39 градусов, при этом у большинства детей появляется лихорадка.
- Интоксикационные проявления. Тошнота, вялость, потеря аппетита, синие круги под глазами — типичные симптомы заболевания у маленьких пациентов. Чем младше ребенок, тем более интенсивно у него они будут проявляться.
- Нарушение мочеиспускания. Беспокойство перед мочеиспусканием — один из основных признаков воспаления в пятилетнем возрасте.
- Изменение цвета мочи. Внешний вид мочи, а именно ее цвет и запах, при пиеленофрите может несколько измениться.
У детей старше 5 лет
Проявления пиелонефрита со стороны мочевыделительной системы возникают только после 5-6 лет. Дети в этом возрасте начинают жаловаться на боли при мочеиспускании, таким образом, к числу основных симптомов воспаления почек можно отнести:
- Повышение температуры. Если показатели температурного режима достигают 39-40 градусов без внешних симптомов ОРВИ, это может свидетельствовать о развитии пиелонефрита. При воспалении почек температура держится до момента полного выздоровления.
- Интоксикационные признаки. Изменение аппетита и сна, а также вялость, слабость, тошнота — основные сопровождающие симптомы пиелонефрита.
- Проявления со стороны мочевыделительной системы. Боль, рези, учащенные позывы к мочеиспусканию — наиболее неприятные проявления пиелонефрита у детей.
Хронический пиелонефрит: симптомы
Врачи делают заключение о хронической форме в том случае, когда выздоровление ребенка наступает только спустя полгода или за этот период времени у малыша диагностировали воспаление почек более двух раз. Хронический пиелонефрит у детей протекает с чередованием ремиссии и обострения.
Во время рецидива у ребенка наблюдаются следующие проявления:
- температурные показатели в пределах 39-40 градусов;
- интоксикация организма;
- боли и рези во время похода в туалет.
Обострения обычно возникают в весенне-осенний период, когда иммунитет ребенка особенно ослабевает. В период ремиссии острые проявления заболевания отсутствуют. Показатели клинических анализов крови и мочи при этом также остаются в норме.
Хронический пиелонефрит — результат несвоевременного и неэффективного лечения воспаления почек. Заболевание в этой форме крайне опасно для маленьких пациентов, поскольку оно может привести к развитию серьезных осложнений, одним из которых является почечная недостаточность.
Диагностические мероприятия
Своевременное выявление заболевания позволяет сократить период терапии, а также избежать осложнений. Исследование пиелонефрита осуществляется посредством комплекса современных диагностических мероприятий. К их числу можно отнести:
- Клиническое исследование мочи. Врачи, в первую очередь, отправляют пациента с высокой температурой без признаков простуды на сдачу общего анализа мочи. У малыша с пиелонефритом в моче могут обнаружить повышенное количество лейкоцитов, бактерий, единичные эритроциты, белок и даже гной (рекомендуем прочитать: почему могут быть повышены эритроциты в моче у ребенка и что это значит?).
- Общий анализ крови. Его также назначают детям с беспричинно высокой температурой. При пиелонефрите в анализе малыша будет завышенный уровень СОЭ и повышенное количество лейкоцитов. Лаборант может также обнаружить в крови незрелые лейкоцитные клетки.
- Бакпосев. С помощью бакпосева на чувствительность к антибиотикам врачам удается определить возбудителя пиелонефрита и подобрать эффективную терапию.
- Накопительные пробы. Речь идет о пробе по Нечипоренко. Показателем пиелонефрита является лейкоцитоз.
- Биохимический анализ крови. Это исследование необходимо для того, чтобы определить общий белок и белковые фракции. Повышение уровня С-реактивного белка — основной симптом воспаления у маленького пациента.
- Проба Зимницкого. Этот метод исследования позволяет определить форму пиелонефрита. При хронической форме у ребенка в анализе будут обнаружены определенные отклонения.
- УЗИ. Этот метод диагностики является одним из основных при подозрении на воспаление. УЗИ позволяет врачу выявить расширение лоханок, мочекаменную болезнь.
- Контроль за динамикой артериального давления. Пациенту, пребывающему в стационаре с диагнозом пиелонефрит, необходимо регулярно измерять давление вне зависимости от возраста.
Лечение острого пиелонефрита
Терапия острого воспаления почек должна осуществляться в стационаре, особенно, если речь идет о грудном или годовалом ребенке. Малышей с подозрением на пиелонефрит обычно госпитализируют в нефрологическое или урологическое отделение. Многие родители отказываются от пребывания в больнице, однако это действительно необходимо для контроля за динамикой результатов клинических и инструментальных методов диагностики.
Терапия пиелонефрита в педиатрии требует комплексности. Составляющими лечения воспаления почек у детей являются следующие компоненты.
Медикаментозная терапия
Лечение пиелонефрита, в первую очередь, требует приема антибактериальных препаратов, таких как:
- Аугментин,
- Амоксиклав,
- Цефтриаксон,
- Сумамед.
Длительность антибактериальной терапии может составлять 2-4 недели. Кроме антибиотиков малышей следует лечить уроантисептиками, которые подавляют рост бактерий. К их числу можно отнести:
- Невиграмон,
- Нитроксолин,
- Палин.
Курс терапии уросептиками — 1-2 недели. Врачи также дополнительно назначают жаропонижающие средства и спазмолитики. По окончании лечения уросептиками пациенту назначают фитопрепараты — брусничные и клюквенные чаи.
Диетическое питание
При остром пиелонефрите врачи советуют придерживаться двух диет — белково-растительной и №5 по Певзнеру, которые позволяют сократить нагрузку на почки. Основой диеты №5 является обильное питье. При нарушении функции почек от чрезмерного употребления жидкости и соли лучше отказаться. Белково-растительная диета подразумевает исключение всех раздражающих почки продуктов — жирных, копченных, острых блюд, а также пряностей.
Режим
В первые дни болезни врачи прописывают пациентам постельный режим. После снижения температуры малышу разрешается вставать и передвигаться по палате. В начале второй недели врачи рекомендуют выходить на улицу на 30-40 минут, однако в холодную и дождливую погоду от прогулок лучше отказаться до момента полного выздоровления.
Лечение хронического пиелонефрита
Лечение пиелонефрита в хронической форме в период рецидива также должно проводиться в стационаре. Методы терапии аналогичны лечению заболевания в острой форме. Маленькому пациенту назначается медикаментозная терапия, которая состоит из антибиотиков и уросептиков, а также диетическое питание и режим. С целью скорейшего устранения рецидива врачи рекомендуют родителям как можно чаще предлагать ребенку теплое питье.
В период ремиссии пациенту назначают курсовое лечение антибиотиками в малых дозировках и уросептиками на протяжение 2-4 недель с интервалами в 1-3 месяца. Врачи также советуют употреблять любые напитки из клюквы.
Меры профилактики и прогноз
В педиатрии различают первичную и вторичную профилактику пиелонефрита. Соблюдение первичных мер профилактики позволяет предотвратить возникновение болезни. К их числу можно отнести своевременное лечение зубов, укрепление иммунных сил организма, правильную и регулярную гигиену половых органов (особенно у девочек).
Вторичная профилактика подразумевает предупреждение повторных рецидивов после перенесенного заболевания. Она включает соблюдение диеты, прохождение противорецидивного курса, наблюдение у лечащего врача и регулярную сдачу всех необходимых анализов.
Пиелонефрит в острой форме заканчивается полным выздоровлением без обострений у 80-90% маленьких пациентов. После выписки ребенка ставят на учет к нефрологу или урологу. Пиелонефрит — это очень коварное заболевание, поэтому малышу, перенесшему воспаление, необходимо ежемесячно сдавать общий анализ мочи. Снятие с учета происходит спустя 3 года при условии отсутствия рецидивов, а также изменений в анализе мочи ребенка.
Врач-педиатр, врач аллерголог-иммунолог, окончила Самарский государственный медицинский университет по специальности «Педиатрия». Подробнее »
Источник
