У ребенка бронхит температура и понос

Наверное, в мире нет таких людей, которые не сталкивались с такой проблемой, как бронхит. Бронхит представляет собой воспаление слизистой оболочки бронхов. Как лечить бронхит знают далеко немногие родители. Для лучшего понимания этого заболевания необходимо для начала разобраться в строение и функции бронхов.
Строение и функция бронхов
Бронхи представляют собой полые трубки, стенка которых состоит из трех оболочек: внутренней (слизистой), средней и наружной. Разветвляясь, бронхи образуют густое бронхиальное дерево, а главные функции бронхов состоят в проведении, согревании, увлажнении и очищении воздуха.
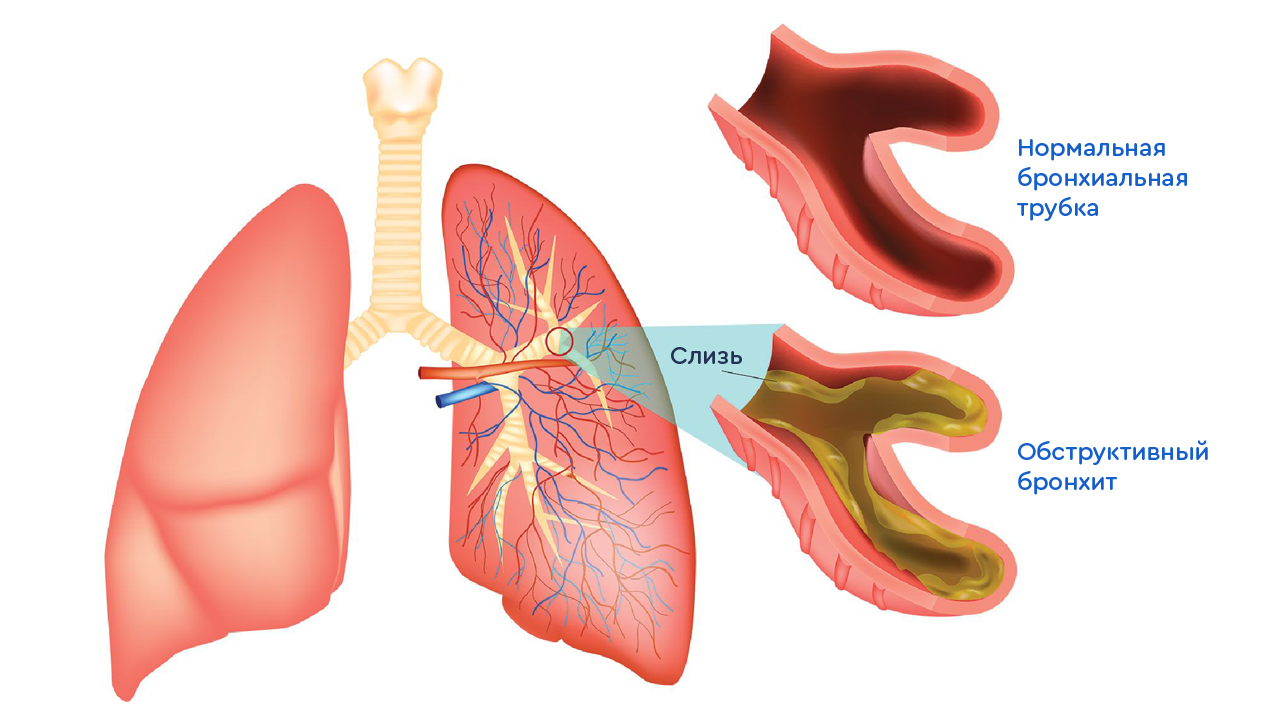
Бонхит представляет собой воспаление слизистой оболочки бронхов.
Бронхит и причины его развития
Бронхит неразрывно связан с респираторными вирусными инфекциями. По данным всемирной организации здравоохранения, острые респираторные вирусные инфекции (ОРВИ) занимают первое место в структуре заболеваемости детей раннего возраста. Таким образом, вирусы являются одной из самых частых причин развития острого бронхита. Помимо вирусов, к бронхиту приводят бактерии, воздействие химических и токсических веществ, физических факторов. Существуют различные формы бронхита у детей: острый бронхит (простой), острый бронхиолит, острый обструктивный бронхит, хронический бронхит. Именно такие записи врачей вы можете увидеть в амбулаторной карточке или выписке своего заболевшего ребенка. Остановимся более подробно на каждой из форм и постараемся объяснить сложные термины более понятным и доступным языком.
Виды бронхита у детей
Острый простой бронхит характеризуется воспалением слизистой оболочки бронхов без сужения просвета бронха. Соответственно при обструктивном бронхите у ребенка имеется обструкция (сужение) бронхов. Бронхиолит представляет собой вариант обструктивного бронхита и развивается при воспалении самых мелких по диаметру бронхов у детей первого полугодия жизни. Как правило, бронхиолит является одной из тяжелых форм бронхита у детей. Хронический бронхит — это более длительное, глубокое и выраженное поражение бронхов, при котором идет перестройка слизистой оболочки. Он может быть самостоятельным заболеванием, но у детей чаще развивается на фоне других болезней (муковисцидоз, бронхиальная астма, пороки развития).
Симптомы бронхита у детей
- Повышение температуры тела. Температура тела колеблется в пределах 37,2-37,8, а в ряде случаев, может достигать 38 и более градусов. Редко бронхит может протекать без температуры.
- Вялость, слабость, сонливость.
- Основной симптом бронхита – кашель, сухой и навязчивый в начале заболевания, в дальнейшем – влажный и легко откашливающийся. При хроническом бронхите длительность кашля может быть в течении нескольких месяцев.
- Может отмечаться частое дыхание, появление синевы над верхней губой, втяжение отдельных участков грудной клетки при дыхании. Данные симптомы появляются у детей при сужении просвета бронха из-за отека, повышенного образования слизи и сокращения мышечных клеток бронхов.

При усилении у ребенка слабости, вялости, кашля, появлении тошноты и рвоты, повышении температуры выше 38,0-38,5 в течение нескольких суток необходимо в срочном порядке обратиться к врачу!
Лечение бронхита
Лечение детского бронхита должно быть комплексным и включать в себя:
- Диету. У детей первого года жизни очень важно уменьшить суточный объем питания, при этом увеличить количество кормлений за сутки. Что касается детей старшего возраста, также рекомендуется питаться не обильно и малыми порциями. Необходимо пить много жидкости. Это могут быть различные морсы, некрепкий чай, соки, вода. Важно отметить, что указанные напитки должны быть теплыми, но не горячими или холодными!
- Лечение причины появления бронхита. Как было сказано ранее, основными причинами развития бронхитов являются вирусы и бактерии. Воздействовать на вирусы можно противовирусными препаратами. В данном случае можно использовать интерферон, лаферон в нос (перед применением проконсультируйтесь с врачом). На бактерии губительно действуют антибиотики. В лечении бронхитов у детей могут использоваться различные антибиотики: полусинтетические пенициллины (ампициллин, амоксициллин, аугментин, амоксиклав и др.), цефалосоприны (зиннат, цефтриаксон, цефепим и др.), макролиды (азитромицин, кларитромицин, джозамицин и др.). Обращаем ваше внимание, что определить причину появления бронхита может только лечащий врач с учетом ваших жалоб, опроса и результатов обследования.
- Лечение, направленное на разжижение и улучшение отхождения мокроты, расширение бронхов. Применяются отхаркивающие препараты и муколитики. Из отхаркивающих препаратов предпочтение отдается гербиону, мукалтину и проспану. При густой, вязкой мокроте используют муколитики (препараты, разжижающие мокроту), а именно: ацетилцистеин, карбоцистеин, бромгексин, амброксол. При сужении бронхов используют ингаляции с бронхорасширяющими препаратами: сальбутамол, беротек, атровент, беродуал, комбивент. Для проведения ингаляций используют небулайзер. Его очень удобно использовать в домашних условиях. Небулайзер представляет собой ингалятор, который распыляет лекарственное средство на очень маленькие частицы и, тем самым, способствует его попаданию во все отделы дыхательной системы.
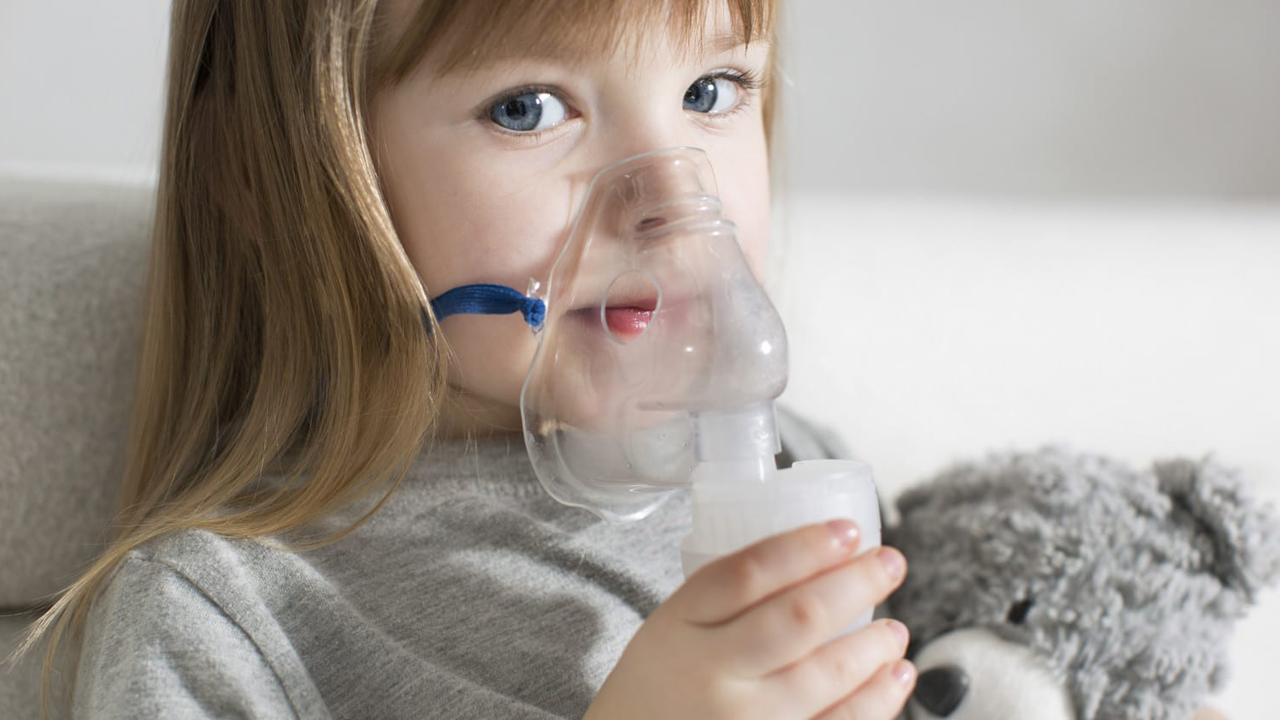
Для правильного и эффективного проведения ингаляций используют небулайзер.
- Противокашлевые препараты. У детей могут применяться коротко, на этапе сухого мучительного кашля, имеют противопоказания по возрасту. Из препаратов данной группы стоит отметить синекод, коделак.
- Антигистаминные препараты. Применяются прежде всего у детей с аллергическими проявлениями. Часто используется лоратадин, аллергодил, зиртек.
- Жаропонижающие препараты. Необходимо применять при повышении температуры тела выше 38,5-39,0. Препарат выбора – парацетамол. Использовать ацетилсалициловую кислоту (аспирин) у детей при лихорадке на фоне вирусной инфекции категорически запрещено!
- Физиотерапевтическое лечение, местное лечение. Из физиотерапевтических методов используются УВЧ, ЭВТ на грудную клетку. Механизм действия данных методов основан на законах физики, которые использовали в качестве терапии при заболевании. Местная терапия утратила свою актуальность и используется в редких случаях. К таким методам относятся горчичники, мази «Доктор Мом», «Детский бальзам», «Пульмекс».

Использовать ацетилсалициловую кислоту (аспирин) у детей при лихорадке на фоне вирусной инфекции категорически запрещено!
Бронхит у детей является заболеванием, которое хорошо поддается лечению. Ребенок, у которого отмечаются симптомы бронхита, должен быть своевременно осмотрен педиатром. Лишь лечащий врач сможет оценить тяжесть состояния и решить вопрос о лечении ребенка на дому или в профильном стационаре.
Источник
У маленьких детей воспаление бронхов часто возникает после ОРВИ как осложнение. В этом возрасте организм еще слабый и не имеет сил противостоять огромному количеству вирусов, которые его окружают. По этой причине малыши часто болеют вирусными и бактериальными инфекциями, в том числе бронхитами, и заболевания протекают сложно и длительно. Чтобы не допустить осложнений, родители должны знать, как лечить бронхит у ребенка.
Бронхит в детском возрасте опасен своими последствиями и тяжелым течением. В каждом возрастном периоде дети по-разному его переносят. Особенно внимание уделяется малышам, заболевшим бронхитом до года. 
Характеристика бронхита
Детский бронхит характеризуется воспалительным процессом в бронхах, захватывающим их слизистую оболочку. Патологический процесс приводит к сужению пространства в дыхательных ходах, скопления в них эсскудата, происходит нарушение газообмена в дыхательных органах. В маленьком возрасте дети еще не могут сказать, что их беспокоит, основным в диагностике является анализ симптомов и лабораторные исследования. Но прежде всего, нужно понять причины бронхита у детей.
Этиология детского бронхита
Причины возникновения бронхита разнообразны. Перед назначением лечения врач должен собрать анамнез заболевания, чтобы понять причину развивающейся патологии.
- Проникновение вирусов в нижние дыхательные пути. Это возможно не сразу же. Часто это является причиной вторичного бронхита, возникающего на основе перенесенного ребенком вирусного заболевания. Грипп, парагрипп, ОРВИ, аденовирусы – все эти болезни при определенных условиях переходят в развитие бронхита.
- Воспаление слизистой бронхов возникает из-за проникновения бактериальной инфекции. У малышей эта причина также занимает лидирующие позиции. Но бактерии проникают не воздушно-капельным путем, а из-за попадания в дыхательные пути инородных тел. Малыш может вдохнуть маленькие частицы игрушек, кусочки продуктов. С их «поселением» в бронхах размножается и инфекция. Даже после удаления инородных тел инфекция остается и приводит к возникновению бронхита.
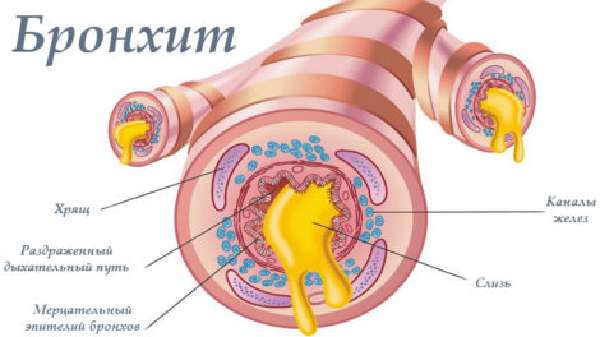
- У ребенка бронхит возникает также в результате присоединения бактериальной инфекции к уже проникшей вирусной.
- Воздействие на органы ребёнка различных химических веществ. Это может быть воздух с примесями газов, ядовитых паров, дым и так далее.
- Односторонний и двухсторонний бронхит возникает на основе ответа организма на определенный аллерген. В последнее время все больше деток склонны к аллергическим реакциям. Раздражителей, на которые реагирует детский организм, много: бытовая пыль, пыльца деревьев и цветов, запахи бытовой химии, определенные продукты, шерсть домашних животных и так далее.
Лечение у детей начинается с определения локализации воспалительного процесса. Описанные причины могут привести к:
- воспалению крупных бронхов и трахеи – это заболевание носит название трахеобронхит;
- воспалению средних, мелких бронхов бронхиального дерева – это бронхит;
- воспалительному процессу в самых маленьких элементах бронхиального дерева – бронхиолах – этот процесс называется бронхиолитом.
Как проявляется патология у детей?
Признаки бронхита у детей могут сопровождать текущее вирусное заболевание. По этой причине родители пропускают момент раннего лечения болезни, когда можно обойтись без применения антибактериальных препаратов. Как проявляется бронхит?
Малыши до года
Бронхит у детей до года – опасное заболевание, он быстро и интенсивно развивается. Так как малыш постоянно лежит, особенно месячного – четырехмесячного возраста, у него нет возможности отхаркивать мокроту. Даже детки годовалого возраста не всегда могут справиться с этой болезнью. Происходит застой слизи, иногда это приводит к закупорке бронхов. Инфекция при этом распространяется, переходя на бронхиолы и легкие. В случае характерной для этих процессов клинической картины ребенка срочно нужно госпитализировать. На что нужно обратить пристальное внимание?
- Сухой кашель – он приступообразный, возникает одышка и трудности в дыхании.
- При раздувании крыльев носа, мышечными усилиями ребенка для откашливания, бледности кожных покровов и посинении носогубного треугольника, есть вероятность, что развился обструктивный бронхит у ребенка.
- Постоянная сухость во рту, при плаче нет слез.
- Малыш редко ходит в туалет, мало кушает и пьет жидкости.
- Как правило, поднимается температура при бронхите у детей. Она не достигает максимума. Отличается от пневмонии тем, что она не сильно выражена и поддается действию жаропонижающих препаратов.
- При аускультации прослушиваются хрипы.
- Малыши капризны и возбуждены.
- При сдаче анализа крови можно увидеть незначительные изменения в результатах (повышенное СОЭ, лейкоцитов).
- Симптомы у детей младше 6 месяцев дополняются длительностью течения заболевания. Особенно бронхиолит длится более 1 месяца.
Если симптомы бронхита у детей до года дополняются конъюнктивитом, учащенный дыханием, можно полагать, что возбудителем заболевания являются хламидии. У ребенка 1 года эта форма болезни проходит сложно, поэтому в этом случае также желательна госпитализация.
Дети от года до пяти лет
У детей 2 и более лет бронхит протекает немного легче. Это связано с их подвижностью и возможностями применить больше профилактических и лечебных мер для преодоления этой болезни.
У детей 2-3 лет часто проявляются симптомы обструктивного бронхита. Детки в этот период особенно расположены к аллергической природе болезни. А этот вид бронхита характеризуется интенсивными симптомами и быстрым развитием. Симптомы бронхита у ребенка:
- Одышка на выдохе – дыхание затруднено, малышу очень трудно выдыхать воздух, появляется паника, которая только усугубляет состояние маленького пациента.
- Детки могут потеть во сне, бывает вся подушка мокрая после ночи.
- Кашель.
- Влажные хрипы.
- Повышенная утомляемость и иногда высокая температура при бронхите у детей.
Наличие обструкции у детей
Полный обзор обструктивного бронхита у детей вы можете почитать перейдя по ссылке https://medboli.ru/lechenie-bronhita/obstruktivnyj-bronhit-prichiny-razvitiya-u-detej-simptomy-i-preparaty-dlya-lecheniya.html
Острый обструктивный бронхит довольно часто диагностируется у малышей трех-четырех лет. Этот вид болезни отличается повышенной опасностью особенно для маленьких пациентов. При обструктивном бронхите у детей резко начинаются проблемы с функционированием дыхательных органов. Значительно сужается просвет дыхательных путей бронхиального дерева, в них скапливается слизь, развивается дыхательная недостаточность и непроходимость бронхов. 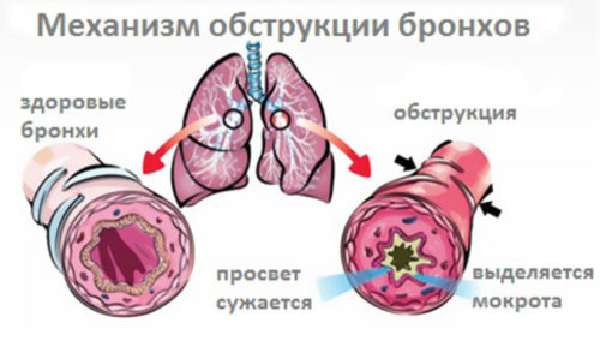
Лечение обструктивного бронхита у детей должно начинаться незамедлительно. У ребенка до года интенсивность симптомов может вызвать приступ удушья, который купировать можно только в медицинской клинике. При таком патологическом процессе в результате гипоксии могут проявляться такие признаки, как посинение кожи конечностей и губ детей, дыхание затруднено, кашель приступообразный иногда до рвоты.
Симптомы обструктивного бронхита у детей дошкольного возраста проявляются часто, но практически не наблюдаются у подростков. Мы не всегда понимаем, что ребенка беспокоит, пока не проведем тщательного обследования. С обструктивным воспалением бронхов дело обстоит иначе – проявляющиеся приступы кашля и посинение дополняются «вздутием» грудной клетки. Этот симптом легко виден визуально: ребра располагаются горизонтально, при дыхании лечащему врачу и даже родным слышны свистящие хрипы.
Острое течение бронхита
Симптомы острого бронхита у детей следующие:
В среднем период воспаления бронхов длится от 7 до 21 дня. Несвоевременная и неправильная терапия может привести к осложнениям.
Диагностика детского бронхита
Как вылечить бронхит у ребенка, решает врач после проведенной диагностики. Для чего она проводится? Есть несколько разновидностей воспаления бронхов, другие заболевания дыхательной системы. Воспалительный процесс в бронхах, проявляющийся индивидуально в зависимости от возбудителя и причины, легко спутать с другой патологией. Поэтому существуют диагностические манипуляции, которые подтверждают тот или иной вид болезни. После анализов врач определяет, чем лечить бронхит и кашель у детей.
- Бакпосев мокроты – необходим для выявления возбудителя болезни, когда ведущими симптомами являются кашель, зеленая мокрота и высокая температура с болевыми ощущениями в теле.
- Рентгенография – проводится при затруднении в прослушивании ребенка, особенно если ему меньше 2 лет.
- Анализ крови – развернутый анализ крови дает много информации. При остром бронхите у ребенка будут повышены показатели СОЭ, лейкоцитов, лимфоцитов, при аллергическом воспалении бронхов повышены показатели эозинофилов.
Лечение детей при бронхите
Эта болезнь, проявляющаяся через описанные симптомы, воздействует на иммунные силы организма. Если возникают ухудшения состояния в период лечения бронхита у ребенка в 2 года и младше, то необходимо сразу прибегнуть к стационарной медицинской помощи. Ухудшение самочувствия свидетельствует о том, что иммунная система уже не в состоянии справиться с атакой вирусов и бактерий. При таком развитии патологического процесса лечить бронхит у детей необходимо с применением антибактериальных препаратов.
Малыши до года
Лечение бронхита у детей до года лучше осуществлять в условиях стационара. Но при низкой интенсивности симптомов воздействие лечебного препарата должен контролировать врач.
Для лечения малышей используются:
Лечение детей от двух лет
Детьми чуть старше года не всегда воспринимаются горькие таблетки, для них есть препараты в сиропах. Но важно помнить, что сиропы могут вызвать сильную аллергическую реакцию. В результате вылеченная вирусная инфекция может закончиться аллергическим воспалением бронхов.
Активно применяется симптоматическое лечение – препараты разжижающие мокроту и отхаркивающие. Как понять, какие препараты нужно использовать?
При аллергическом бронхите назначают антигистаминные средства: Аллерзин, Эдем, Лоратадин.
Помимо препаратов рекомендуются ингаляции, массаж и фитотерапия.
Лечение при обструкции
Антибиотики при обструктивном бронхите маленьким детям показаны, если есть ухудшение состояния на 4-5 день, или температура держится более 3 суток. Применяются лекарства:
- бронхорасширяющие;
- противовирусные;
- антигистаминные;
- спазмолитики по показанию врача;
- средства от кашля (отхаркивающие, разжижающие мокроту).
Загрузка…
Источник
Организм ребенка более восприимчив к инфекциям и бактериям, чем взрослого человека. Многие симптомы болезней у малышей проявляются ярче и чаще приводят к осложнениям. Именно из-за восприимчивости организма у детей многие заболевания сопровождаются сильной диареей. Нередко понос и температура у ребенка происходят одновременно.
Причины высокой температуры с поносом у ребенка
Понос и жар у ребенка являются признаками разных патологий. Симптомы вызывают инфекции, проникшие в организм, отравление некачественной едой, различные лекарственные средства. Однако у многих малышей до года понос и высокая температура проявляются при прорезывании зубов. Определить природу недуга можно на основании сопровождающей симптоматики.
Инфекционные болезни
К инфекционным болезням, приводящим к жидкому стулу и температуре у детей, относят:
- корь;
- скарлатину;
- краснуху;
- вирусный гепатит;
- грипп;
- ОРВИ;
- ангину;
- инфекционное поражение ЛОР-органов;
- аденовирус.
Понос и температура появляются вследствие реакции организма на инфекцию. В крови интенсивно вырабатываются антитела, что приводит к нарушению работы ЖКТ. Инфекционную природу болезни можно выявить по сопутствующим симптомам:
- высыпания на коже (корь, скарлатина, краснуха);
- увеличение лимфатических узлов при скарлатине и краснухе;
- желтые кожные покровы и глазные яблоки при гепатите;
- воспаленное горло, насморк, кашель (простудные заболевания);
- лихорадка и ломота в теле (грипп, аденовирус);
- налет на миндалинах (ангина).
Температура тела повышается от 37 до 39. При простуде она обычно не превышает 37,5 – 38 градусов. Ангина, скарлатина, краснуха и корь способны вызвать более высокую температуру. Кал при инфекционных заболеваниях коричневый, без примесей. Иногда при значительном насморке в фекалиях может наблюдаться небольшое количество слизи.
Кишечные инфекции
При кишечных инфекциях частый жидкий стул и высокая температура являются основными симптомами. Понос более интенсивный, чем при других инфекционных заболеваниях. Фекалии при кишечной инфекции имеют примеси крови, приобретают зеленоватый оттенок. Ротавирусная инфекция встречается в детском возрасте чаще всего. Помимо жара и поноса, у малышей проявляется сильная рвота.
У детей также возникают следующие кишечные инфекции:
- Энтеровирус. Температура тела достигает субфебрильных показателей, стул водянистый.
- Дизентерия. Чаще проявляется у детей от 1 до 6 лет. Температура тела повышается резко и при легкой форме достигает 37–38 градусов, при тяжелой – до 40. У больного возникают сильные боли в животе. В фекалиях много слизи, иногда появляется гной. Частота 3 – 50 раз в сутки.
- Сальмонеллез. Характерен для грудных младенцев и детей до года. Зеленоватый стул имеет ярковыраженный кислый запах, содержит части непереваренной пищи. Температура тела может резко повыситься до 39 градусов, а через день установиться в пределах нормы. У ребенка сильная рвота.
- Брюшной тиф. Понос может сменяться запором. Температура возрастает постепенно до 40 градусов. У детей наблюдается общая слабость, боли в животе, лихорадка, болезненность лимфатических узлов.
- Стафилококк. Сильный жар не беспокоит. В животе ощущаются спазмы. Фекалии очень светлые, почти белые.
Прорезывание зубов у малыша
В возрасте 6–7 месяцев у малышей начинают прорезываться зубы. Понос и повышенная температура часто сопровождают этот процесс. Жидкий стул появляется вследствие повышения выделения слюны. Температура может повышаться до 39 градусов.
Симптомы длятся не более 3-х дней. У ребенка напухают десна, он становится капризным, отказывается от еды и тянет в рот предметы. Стул не содержит дополнительных примесей, животик не болит. Понос не частый – до 5 раз в день. Однако в период прорезывания у грудничка сильно снижается иммунитет. На фоне появления зубов ребенок уязвим для инфекций. Если частота стула увеличивается, изменяется внешний вид фекалий, возможно заражение инфекционным заболеванием.
Реакция на лекарства
Многие лекарства имеют побочное действие в виде диареи. Симптом может проявить себя после нескольких приемов медикаментозного средства. Обычно лекарственный понос не сильный и прекращается сразу при отмене препарата.
Выраженная реакция на избыточное количество лекарственного средства сопровождается:
- рвотой;
- головокружением;
- помутнением сознания;
- болями в животе.
Понос также может вызвать прием антибиотиков. Вследствие воздействия лекарства на организм нарушается микрофлора кишечника и появляется дисбактериоз. Диарея – один из основных симптомов дисбиоза. Понос при нарушении кишечной флоры легко устраняется за несколько дней.
Пищевое отравление
Отравление может быть вызвано некачественной пищей или неподходящей ребенку по возрасту едой. Например, у грудничков признаки пищевого отравления могут проявиться при кормлении коровьим или козьим молоком, а у детей старше 3-х лет – при употреблении жирных и острых блюд.
При пищевом отравлении у ребенка частый жидкий стул сопровождается тошнотой и рвотой. Жар возникает не сразу. Обычно температура повышается, если токсины из организма не вышли с фекалиями и рвотными массами. Отравление у малышей может осложниться ацетонемическим синдромом.
К пищевым отравлениям предрасположены дети со следующими физиологическим особенностями:
- аномалии в развитии кишечника;
- врожденные неврологические заболевания;
- болезни ЖКТ;
- незрелость пищеварительного тракта;
- неправильная выработка ферментов пищеварения;
- онкологические патологии.
Другие причины
Среди других причин диареи в сопровождении с высокой температурой можно выделить:
- Стрессовые ситуации. Возникшие переживания, перевозбуждение, перемены в окружающей обстановке приводят к сбоям в работе внутренних органов.
- Смена климата. Детский организм часто реагирует на переезды на длительные расстояния выработкой защитных антител, приводящих к поносу. Если родители не могут справиться с отклонением в короткий срок, повышается температура тела из-за обезвоживания.
- Неправильное питание.
- Отсутствие режима дня.
- Введение новых продуктов в рацион грудного малыша.
- Проникновение в организм паразитов. Продукты жизнедеятельности гельминтов отравляют детский организм.
Первая помощь
Сильная диарея, сопровождающаяся жаром, очень опасна для ребенка. Понос может быстро привести к обезвоживанию организма, что сказывается на функционировании всех органов и систем. Если симптомы связаны с прорезыванием зубов, необходимо дать ребенку жаропонижающее средство и лекарство, снижающее неприятные ощущения при появлении зубика.
При подозрении на заболевание или тяжелое отравление пищей или лекарством необходимо обратиться к врачу. До приезда скорой родителям необходимо обезопасить малыша от обезвоживания. Ребенку нужно дать жаропонижающее средство.
Если у малыша нет сильной рвоты, можно дать сироп «Ибупрофен», «Нурофен», «Парацетамол». При сильной тошноте необходимо воспользоваться ректальными свечами в промежутке между дефекациями. Для сохранения водного баланса ребенка нужно часто поить.
Хорошо восполняет водно-солевой баланс раствор «Регидрон». Если в домашней аптечке его нет, можно воспользоваться следующими средствами:
- минеральной водой без газа;
- раствором соли, соды и сахара (на литр чистой воды половину чайной ложки соды, чайную ложку соли, столовую ложку сахара);
- смесь воды и апельсинового сока(1 л воды, сок 2-х апельсинов, ½ чайной ложки соды, 8 чайных ложек сахара, чайная ложка соли).
Ребенка нужно поить понемногу каждые 10 – 15 минут (не более столовой ложки). Кормить при острых приступах диареи и рвоты нельзя. Если возникли подозрения на инфекционную природу заболевания, следует изолировать больного от других членов семьи. Помещение, где находится ребенок, нужно проветрить.
Методы диагностики
Для ускорения диагностики необходимо показать врачу фекалии ребенка. Визуальный осмотр позволит специалисту оказать первую помощь для облегчения симптомов заболевания. Детей с высокой температурой и сильной диареей чаще всего госпитализируют. Для постановки диагноза врач осматривает пациента, измеряет ему температуру и назначает лабораторные анализы. К ним относят:
- копрологическое исследование для определения состояния кишечника, обнаружения признаков дисбиоза, оценки переваривающей способности желудка, наличия паразитов;
- анализ крови общий и биохимический;
- бакпосевы выделений;
- УЗИ органов ЖКТ, печени, мочеполовых органов.
Анализы детям делают в ускоренном режиме. При госпитализации результаты готовы уже через несколько часов после поступления пациента.
Методы лечения
Лечение поноса и жара невозможно без терапии основного заболевания. После постановки диагноза ребенку назначают лечение для устранения первопричины симптомов и проводят профилактику обезвоживания организма. Инфекционные заболевания устраняются медикаментозными средствами. При сильных отравлениях проводят промывание желудка.
Для налаживания работы ЖКТ пациенту назначают специальную диету. До полного выздоровления из рациона ребенка исключают жирные и острые блюда, мучные изделия, молоко, пряности, газированные напитки, конфеты, шоколад, продукты быстрого приготовления и фаст-фуд. До нормализации состояния детям дают продукты в пюреобразной форме.
Грудничков советуют временно перевести на грудное кормление. Однако следует следить, чтобы ребенок не переедал. Искусственникам подбирают специальные безмолочные смеси. При лечении инфекционных заболеваний и устранении сопутствующих симптомов применяют лекарственные средства, описанные в таблице.
| Направление терапии | Группа лекарственных препаратов | Наименование |
| Снижение высокой температуры, устранение ломки суставов | Жаропонижающие | «Парацетамол», «Нурофен», «Бофен» |
| Промывание желудка | Очищающие растворы | Перманганат калия (марганцовка) |
| Снижение уровня интоксикации, устранение диареи | Сорбенты | «Активированный уголь», «Смекта», «Полифепан», «Энтеросгель» |
| Восполнение жидкости | Растворы, содержащие соли и минералы | «Регидрон», минеральные воды, «Тригидрон» |
| Устранение инфекции | Антибиотики | «Цефтриаксон», «Азитромицин», «Амоксициллин»,«Кларитромицин»,«Флемоксин» |
| Восстановление кишечной флоры | Препараты с содержанием лакто- и бифидобактерий | «Линекс», «Бифидумбактерин», «Аципол» |
Меры профилактики
Большинство проблем, связанных с возникновением поноса у ребенка, можно избежать при правильном поведении родителей. Для профилактики диареи необходимо соблюдать следующие меры предосторожности:
- соблюдать личную гигиену;
- хорошо мыть овощи и фрукты перед употреблением;
- подвергать рыбу и мясо тщательной термической обработке;
- употреблять только очищенную или кипяченую воду;
- укреплять иммунитет детей;
- избегать контакта с больными людьми;
- проветривать детскую комнату не менее 2-х раз в день;
- регулярно проводить влажную уборку помещений;
- кормить ребенка грудным молоком минимум 6 – 9 месяцев после рождения;
- не плавать в грязных водоемах;
- придерживаться правильного питания.
Врач-педиатр, врач аллерголог-иммунолог, окончила Самарский государственный медицинский университет по специальности «Педиатрия». Подробнее »
Источник
