У ребенка румянец но температуры нет

У ребенка поднялась температура, но ни кашля, ни каких-то других симптомов простуды нет? Вариантов, что случилось, в такой ситуации много. Врач-педиатр Оксана Довнар-Запольская рассказывает, как отличить «хорошую» температуру от «плохой», в какой момент и как стоит начать ее сбивать и когда стоит немедленно вызвать скорую.
Оксана Довнар-Запольская Врач-педиатр высшей категории медицинского центра «Нордин», кандидат медицинских наук, доцент
Нормальная температура ребенка и как ее измерить
Нормальная температура тела у ребенка, не 36,6 и даже не 37,0 градусов — обоснован такой вывод современными научными исследованиями. Причем в течение дня температура тела колеблется в среднем на 0,5 градуса с минимальным значением утром и максимальным — ранним вечером.
— Согласно интегрированному ведению болезней детского возраста ВОЗ, лихорадкой (временной перестройкой системы терморегуляции в качестве защитной реакции. — Прим. TUT.BY) называется повышение температуры тела выше 37,5 градусов при измерении в подмышечной впадине, — подчеркивает врач.
Но есть нюансы. Иногда у подростков (15 лет и старше) повышением температуры тела можно считать и 37,4 — в тех случаях, когда происходит повышение температуры более одного градуса от обычного значения. То есть если обычно у ребенка всегда температура держится на уровне 36,0−36,1, а теперь градусник показывает 37,4.
Иллюстративный снимок. Фото: Matteo Fusco, unsplash.com
— С маленькими детьми, особенно до 3-х месяцев, ситуация тоже особая. Таким малышам, согласно международным протоколам, температура тела измеряется только в прямой кишке, так как только этот метод измерения отразит настоящее значение, — объясняет педиатр. — Для малышей до трех месяцев нормальной температурой тела в прямой кишке является показатель до 38 градусов.
Почему измеряем только в прямой кишке? Это обусловлено тем, что у малышей в этом возрасте, выше соотношение площади поверхности к массе тела, выше скорость метаболизма плюс меньшее количество запасов энергии для поддержания постоянной температуры тела, они быстро перегреваются или переохлаждаются.
Отдельно стоит сказать о детях, которые принимают определенные лекарственные препараты: температура тела в норме у них может отличаться. Так, если ребенок получает, например, гормон щитовидной железы или противосудорожные препараты, температура тела у него в норме может быть и 37,5. О приеме подобных лекарственных средств нужно обязательно предупреждать врача-педиатра.
Как отличить лихорадку от перегрева и почему она бывает «хорошая» и «плохая»
Лихорадка — ненормальное повышение температуры тела, это защитная реакция организма на внешние и внутренние факторы, и ими могут быть как инфекционные процессы, так и неинфекционные.
Важно отличать лихорадку от гипертермии, то есть перегревания.
— При перегревании иммунные реакции не включаются: просто организм, получая тепло из окружающей среды, не может отдать его обратно. Пример — тепловой или солнечный удар. При гипертермии, в отличие от лихорадки, ребенок не потеет, хотя горячий и красный. Часто гипертермия возникает у деток до полугода, рожденных в зимний период. Родители, забрав малыша из роддома, начинают его активно укутывать и использовать обогреватели, — говорит педиатр. — Гипертермию лечим только с помощью физического охлаждения: вывести из зоны, где жарко (например, в тень или раздеть), напоить и обтереть водой комнатной температуры.
Иллюстративный снимок. Фото: Kelly Sikkema, unsplash.com
Если все же у ребенка возникла лихорадка, но никаких других симптомов пока нет, это может говорить о начале заболевания. Лихорадка имеет три фазы (этапа):
— На первом этапе повышения температуры (он длится как правило, 3−4 часа) усиливаются обменные процессы для активизации работы иммунной системы. Для удержания тепла и снижения теплоотдачи сужаются сосуды кожи, ноги и руки у ребенка как правило остаются холодными, возникает мышечная дрожь и озноб. В это время детки становятся неактивными, сонливыми, бледными, их голова может показаться родителям горячей, но градусник под мышкой покажет еще 37,4.
Вторая фаза — фаза разгара, выравнивание теплопродукции и теплоотдачи. Сосуды кожи расширяются, кожа становится горячей и розовой/красной, исчезают дрожь и озноб. Ребенок испытывает чувство жара. Такое повышение температуры благоприятно, оно называется «розовая или красная лихорадка». Это хорошо тем, что ребенок может отдавать производимое тепло, и перенапряжения сердечной и дыхательной систем не будет, не будет и судорожного синдрома. У детей отмечается румянец на лице, сохраняются обычная активность, адекватность, ребенку комфортно.
Педиатр отмечает, в некоторых случаях у детей не происходит усиления отдачи тепла (руки и ноги остаются бледными и холодными при высокой температуре). Такая лихорадка называется «белой лихорадкой», и она менее полезна, чем «розовая»: большую нагрузку испытывает сердечно-сосудистая, дыхательная система, головной мозг, может возникнуть судорожный синдром. Температуру в таком случае стоит снижать начиная уже с 38,5 градусов.
Одним из вариантов неблагоприятного течения лихорадки является лихорадка, при которой быстро повышается температура тела, нарастает дискомфорт, бледность, вялость, нет эффекта от жаропонижающих препаратов, в этой ситуации родители должны немедленно обратиться за медицинской помощью.
В благоприятном случае иммунная система работает корректно до температуры 39, измеренной наружно. До этой отметки организм прекрасно, по словам врача, борется с заболеванием, будь оно вирусное, бактериальное или любое другое.
Вот если температура выше 39, то в любом случае возникает перенапряжение сердечно-сосудистой, дыхательной системы, метаболических процессов — это уже большой стресс для организма. Такую температуру нужно снижать.
— Третья фаза лихорадки — когда температура начинает снижаться, руки и ноги все еще горячие, но ребенок уже потеет, становится красным, более активным, просит поесть и поиграть, — описывает педиатр. — Также важный момент: если градусник показывает 39, но ребенок активен, пьет, играет, его руки и ноги горячие и у него нет хронических заболеваний, то температуру по рекомендациям педиатров во всем мире, можно не снижать даже до 40 градусов, абсолютно без ущерба для организма малыша.
Как правильно болеть с температурой
Что должны помнить родители лихорадящего ребенка:
дети с лихорадкой должны быть одеты обычно, не прохладнее и не теплее окружающих;
не рекомендовано применять жаропонижающие средства только с целью снижения температуры у детей с нормальным самочувствием;
длительное применение жаропонижающих средств, как правило, не является необходимым, поскольку большинство лихорадочных заболеваний у детей представляют собой самоограниченные вирусные инфекции;
если лихорадка и дискомфорт сохраняются более 2−3 дней, необходимо проконсультироваться с педиатром и исключить бактериальную инфекцию;
риск снижения температуры заключается в маскировке симптомов болезни, удлинении времени диагностики болезни, запаздывании лечения.
Первое, что показано ребенку с лихорадкой — обеспечить ему комфорт. В это понятие включается постельный режим, родитель рядом, любимые игрушки и еда. Второй очень важный момент — поддержание питьевого режима. Для детей до подросткового возраста и массой тела до 40 килограмм — это 60−80 мл жидкости на килограмм в сутки.
Фото: pixabay.com
— Малыш может пить все, что угодно. За границей даже разрешают сладкие газированные напитки на тот период, когда ребенок ничего, кроме этого пить не хочет. Сутки такого питья вреда не принесут, а вот польза будет значительная, — говорит врач. — Для детей на грудном вскармливании нужно чаще прикладывать малыша к груди, так как мамин организм подстраивается под потребности ребенка и дает ему в этот момент с грудным молоком самое необходимое: питание и иммунную защиту. Детям от полугода можно давать дополнительно кипяченую воду.
Проверить, достаточно ли пьет малыш, просто: если подгузник наполняется каждые два часа — значит, все хорошо.
Если ребенок постарше отказывается от еды при высокой температуре, желательно давать ему сладкое питье: компоты, сладкие морсы, молоко. Если нет аллергии на мед, можно выпить молоко с чайной ложкой меда на чашку.
— Но мед запрещено давать детям младше двух лет, — напоминает врач. — Он может вызвать аллергию или стать источником ботулизма.
Медикаментозное снижение температуры — это только третий пункт, который показан при лихорадке. Если у ребенка «розовая» или «красная» лихорадка до 39 градусов, то можно остановиться на первых двух пунктах.
Исключением будут дети с эпилепсией, онкологической патологией, артериальной гипертензией, пороками сердца, гидроцефалией и другими тяжелыми заболеваниями, дети первых 3 месяцев жизни, дети до 3-х лет жизни с последствиями перинатального повреждения ЦНС (особо — дети с экстремально низкой массой тела при рождении). Этим детям необходимо снижать температуру выше 38 градусов.
— При медикаментозном снижении температуры стоит использовать ацетаминофен — вещество, известное нам как парацетамол. Он наиболее безопасный, и его можно принимать, когда ребенок меньше мочится, так как парацетамол не влияет на функцию почек. Дозировка выбирается в соответствии с аннотацией к препарату, — комментирует педиатр. — Парацетамол можно применять каждые 6 часов, но не чаще 4 раз в сутки. Нужно помнить, что передозировка працетамола может привести к тяжелому поражению печени.
Иллюстративный снимок. Фото: huffingtonpost.com
Если после приема парацетамола и обильного питья в течение часа температура не снижается, то вторым этапом можно дать ибупрофен. Но только тем детям, которые достаточно пьют — это лекарственный препарат может влиять на функцию почек.
— В зависимости от возраста эти жаропонижающие препараты применяются или в свечах, или в сиропе, или в таблетках. До года желательно выбирать для ребенка свечи: они быстрее всасываются и в них отсутствуют такие компоненты, которые могут вызывать аллергию, — говорит врач. — Детям старше пяти лет уже можно давать и таблетированные лекарства.
Если речь идет о «белой лихорадке», то ребенка ни в коем случае нельзя раскрывать и применять холодные обертывания — тогда сосуды сузятся еще больше, что усугубит состояние. Нужно наоборот ребенка укутать, дать теплое сладкое питье и ждать действия жаропонижающего препарата, и, когда малыш покраснеет и ему станет жарко, раскрыть. Давать в этом случае детям препараты с дротаверином не следует, так как, согласно современным исследованиям, это вещество не расширяет сосуды кожи и конечностей и никак не влияет на снижение температуры.
«Красные флажки»: симптомы при лихорадке, когда нужно срочно вызывать скорую
Для родителей в первую очередь следует наблюдать за общим внешним видом ребенка (наличие признаков серьезного заболевания: неукротимая рвота, выраженная головная боль, измененный психический статус, появление сыпи и так далее), уровнем активности, объемом выпитой жидкости и только во вторую очередь — контролировать уровень температуры.
Если температура ребенка повысилась, но родители не видят очага проблемы, то необходимо обязательно обратиться к специалисту. Особенно это касается детей до трех месяцев жизни: у них может быть инфекция, которая внешне никак не проявляется, но может быть очень серьезной для их возраста. Это касается, например, инфекции мочевой системы: ребенок ходит в подгузник, и взрослые не замечают, часто это происходит или нет.
Также во всем мире используется система «красных флажков» — это сигналы тревоги, при которых необходимо немедленно вызывать скорую помощь, а не ждать педиатра из поликлиники. К «флажкам» относятся следующие состояния детей всех возрастов:
немотивированный плач на фоне лихорадки, когда мама пытается успокоить ребенка, тот не успокаивается и даже начинает плакать громче, не останавливаясь;
выбухание и пульсация родничка у грудных детей;
неукротимая рвота, которую может спровоцировать даже чайная ложка воды, и так происходит 2−4 раза подряд;
нарушение сознания на фоне лихорадки (ребенок не отвечает на вопросы родителей, очень вялый, появляется сонливость, ранее никогда ему не свойственная);
судороги;
появление сыпи, которая может выглядеть как красные пятна, комариные укусы или другие кожные проявления (это может быть признаком менингококковой инфекции);
одышка: ребенок дышит очень часто, как никогда раньше, при этом могут быть слышны хрипы;
отсутствие мочеиспускания длительное время (3−6 часов) на фоне лихорадки;
частый и жидкий стул, при котором теряется большое количество жидкости;
лихорадка не поддается лечению жаропонижающими средствами.
Источник
Биохимическая реакция
О том, что бывает аллергия на холод, медицина выяснила сравнительно недавно. Холод оказывает не только физическое воздействие, но и запускает биохимические реакции.
У некоторых людей в крови накапливаются аномальные белки — криоглобулины. При понижении температуры эти белки изменяют своё строение, и иммунная система воспринимает их как чужеродные. Происходит выброс гистамина, как при привычной всем аллергии. Только в отличие от обычной аллергии в данном случае организм реагирует не на пыльцу, или шоколад, или собачью шерсть, а на холод.

В тепле становится хуже
На коже лица, рук и ног появляется краснота, кожа зудит, могут даже возникнуть волдыри. В носу щекочет и из него беспрестанно течёт. Глаза малыша на улице слезятся, вокруг них может появиться лёгкий отёк. Иногда наблюдается астматический синдром, когда на улице ребёнок начинает задыхаться. «От мороза дыхание перехватывает!» — обычно сокрушаются родители.
Поскольку проявляется аллергия на холод так же, как и другие аллергические реакции: в виде дерматита, ринита, конъюнктивита, то, что это именно аллергия, родители, как правило, понимают не сразу. А потому долго и упорно лечат насморк, глазную инфекцию или диатез. Иногда капель из носа или слезящиеся на морозе глаза воспринимают как физиологическую реакцию организма на погоду. “Потерпи! Сейчас всё пройдёт”, — просит малыша мама. Но если это аллергия на холод, то скоро это не пройдёт, даже когда ребёнок окажется в тепле.
Если физиологические реакции через несколько минут на улице проходят, в крайнем случае, полностью исчезают в тепле, то с холодовой аллергией всё наоборот. В тепле симптомы могут усугубиться. Обычный румянец на щёчках или покрасневшие на холоде ручки становятся сухими, шершавыми, нестерпимо чешутся, пальчики могут опухать, а кожа на них трескаться.
Физиологический насморк на морозе — это реакция организма на изменение температуры воздуха. Несколько минут — и организм адаптируется к новым условиям. Аллергический насморк — это ответ на столкновение с аллергеном, в тёплом помещении реакция ещё некоторое время продолжается.

Странные симптомы
Кстати, реакция на холодную погоду — самый очевидный симптом холодовой аллергии. Но, если тщательно понаблюдать за ребёнком, можно обнаружить и другие симптомы этого странного заболевания. Например, внезапный насморк, если ребёнок выпил холодного чая или вышел из жарко натопленной комнаты в прохладную. Или раздражение на коже после мытья рук холодной водой, или симптомы конъюнктивита после умывания холодной водой.
Прежде чем сокрушаться, что ребёнок заболевает от одного глотка холодной воды, проведите тест. Его можно сделать самостоятельно.
Аллергологи рекомендуют на внутренний сгиб локтя положить на пару минут кусочек льда. При нормальной реакции кожа, конечно, слегка покраснеет, но и только. Но кожа в этом месте может не только покраснеть, но и побледнеть или начать зудеть, гореть, может появиться волдырь, и, главное, все эти симптомы сохраняются очень долго или вообще проявляются уже после того, как ледышку убрали.
Группа риска
Механизм такой неожиданной реакции организма на понижение температуры пока до конца не изучен.
Риск заболеть выше у незакалённых детей, тех, у кого есть хронические гайморит, тонзиллит, бронхит, холецистит, пиелонефрит. Запустить холодовую аллергию могут и хронический кариес, заболевания кишечника или печени. Если у ребёнка имеется аллергия, шанс развития реакций на холод увеличивается.

Меры предосторожности
Они такие же, как и при обычной аллергии: по возможности избегать столкновения с аллергеном. Понятно, что в нашем климате, когда полгода холодная погода, это маловероятно. Но можно снизить и риск развития холодовой аллергии, и степень её проявлений. А именно:
- одевайте ребёнка по погоде. Не забывайте про шарфы, варежки, тёплые рейтузы, но в меру. Ребёнок должен быть в тепле, но не париться в одежде. С другой стороны, облегчённые курточки и отсутствие варежек — это не закалка, а прямой путь к холодовой аллергии;
- перед выходом на улицу смазывайте ребёнку щёчки специальными противохолодовыми детскими кремами, они защитят кожу от раздражения;
- на раздражённую кожу наносите кремы с витамином Е, на губы и кожу вокруг них — масляный раствор витамина А;
- при сильных проявлениях аллергии можно использовать антигистаминные препараты, прежде посоветовавшись с врачом. А вот сосудосуживающие капли врачи рекомендуют использовать лишь в крайних случаях и кратковременно из-за риска привыкания к ним;
- самый простой способ избежать холодовой аллергии, он же и самый трудновыполнимый, — закаливание и исключение вредных продуктов.
Источник
Пневмония – опасное воспалительное заболевание легких, которое в некоторых случаях протекает практически бессимптомно. От патологии страдают и взрослые, и дети, но ребенок не всегда может правильно описать свои симптомы. В этой статье мы рассмотрим, каковы опасности пневмонии без повышения температуры у ребенка и как необходимо лечить данное заболевание.
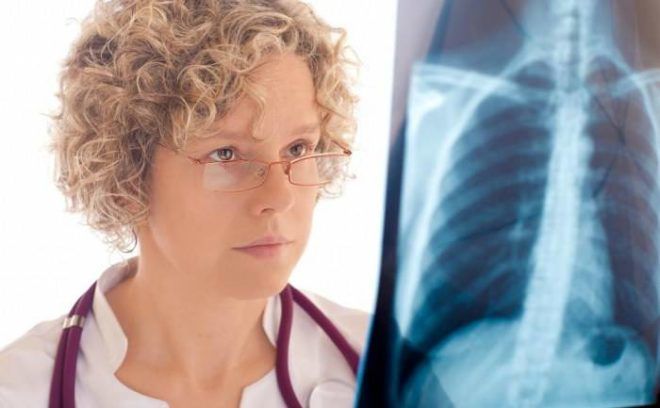
Причины развития пневмонии без повышения температуры
Воспалительный процесс в легочных тканях чаще всего развивается после проникновения туда инфекционных возбудителей. Это могут быть:
- бактерии (пневмококки, стафилококки, стрептококки, хдамидии, эшерихии);
- вирусы (грипп, парагрипп, герпес, аденовирус, ветрянка);
- грибки (кандиды, аспергиллез, отличается тяжелым течением);
- паразиты (легочный сосальщик, аскариды, эхинококк, свиной цепень).

Однако далеко не любой контакт ребенка с вирусами заканчивается пневмонией. Заболевание наступает, когда организм ослаблен, и иммунная система не справляется.
Пневмония у ребенка без температуры возникает по следующим причинам:
- длительное бесконтрольное применение противокашлевых препаратов;
- использование антибиотиков, из-за чего бактерии приспособились;
- низкий иммунитет.

Низкий иммунитет влечет за собой пневмонию без температуры
Риск, что разовьется скрытая пневмония у ребенка, повышается в следующих случаях: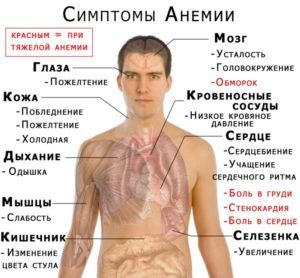
- при нарушениях в развитии;
- заражение во время родов;
- при анемиях;
- при хронических воспалительных процессах носоглотки;
- на фоне частых бронхитов;
- из-за нехватки витаминов и полезных веществ;
- при частых переохлаждениях.
У ребенка способно развиться бессимптомное воспаление легких из-за пассивного курения. Поэтому родители должны быть осторожными с вредными привычками, чтобы не навредить малышу.
Насколько опасна пневмония у ребенка
Если пневмония протекает без повышения температуры тела, то это скрытая форма воспаления легких. Некоторые считают, что такое течение менее опасное. На практике все иначе.
Хотя симптоматика пневмонии без повышения температуры представляется более мягкой, а ребенок не чувствует себя слишком плохо, внутри все равно происходят патологические процессы. Это повлияет на то, как быстро родители обратятся к врачу и начнут адекватное лечение. Тем временем, процесс способен привести к таким последствиям:

Менингит является осложнением пневмонии
- хроническая обструктивная болезнь легких;
- аутоиммунная гемолитическая анемия;
- менингит;
- поражения нервной системы.
Опасность скрытой пневмонии у ребенка еще и в том, что из-за патологических воспалительных процессов в альвеолах нарушается нормальный газообмен. Все органы и системы начинают недополучать достаточное количество кислорода, и возможна гипоксия.
Симптомы скрытой формы пневмонии у ребенка
Обнаружить безтемпературную пневмонию намного сложнее, чем ту, которая протекает по классической форме. Однако если родители внимательны к своему чаду, есть шанс отметить перемены и своевременно обратиться к врачу.
При первых симптомах стоит обратиться к врачу
Изменения в поведении
Вначале ребенок не испытывает симптомов, которые напрямую связаны с пневмонией. Появляющиеся признаки не похожи на проблемы с легкими. Пневмония у ребенка без температуры может выражаться следующими симптомами:
- частые беспричинные капризы;
- плач;
- необычная реакция на привычные вещи;
- раздражительность;
- пугливость;
- тревожность.
У грудничков наблюдаются изменения в поведении. У них нарушается сон, детки становятся более возбужденными. У ребенка 5-6 лет наблюдается вялость и сонливость. Малыш способен отказываться играть и неохотно реагировать на любимые занятия. На деле же это первые признаки бессимптомного течения пневмонии.
Жалобы ребенка
Хорошо, если малыш уже находится в том возрасте, когда в состоянии описать свои ощущения и недомогания. Это поможет родителям быстрее сориентироваться и понять, какая помощь необходима.
Температура не поднимается и жалобы, указывающие на воспалительный процесс в легком, не возникают. Возможны такие симптомы пневмонии у ребенка без температуры:

Отказ от принятия пищи является признаком скрытой пневмонии
- ощущение ломоты в мышцах и суставах;
- слабость во всем теле;
- беспокойства;
- тошнота и рвота;
- диспепсические явления;
- отказ от принятия пищи;
- жажда;
- насморк с выделением прозрачной слизи;
- появление одышки;
- учащенное сердцебиение.
По мере прогрессирования воспаления может возникать боль при совершении глубокого вдоха, появляться чувство нехватки воздуха. Кожа на лице у ребенка может становиться бледной. У некоторых пациентов появлялась обратная реакция: лицо обретало неестественный румянец.
Ребенок постарше может жаловаться на появление головокружения, а родители замечают, что после невысоких физических нагрузок малыш быстро потеет.
Точно определить тип заболевания дыхательных путей лишь по таким симптомам очень проблематично. Поэтому после обращения к специалисту будет необходимо пройти обследования, направления на которые выдаст участковый педиатр.
Методы диагностики пневмонии скрытого течения
Диагностировать бессимптомное воспаление легких может быть сложно. Дело в том, что для постановки диагноза нет симптомов, которые помогли бы быстро определить очаг проблемы. Для выявления пневмонии у ребенка, протекающей без температуры, доктором может быть назначен ряд обследований.
Аускультация. С помощью фонендоскопа лечащий врач внимательно прослушает легкие. Его цель – выявить наличие хрипов, свиста или жесткого дыхания.

Перкуссия. Под этим методом исследования подразумевается простукивание грудной клетки. При отсутствии очагов воспаления все отделы издают отчетливый звонкий звук. Если в некоторых местах звук притупляется и становится глухим, это говорит о скоплении в этих участках легкого слизи и воспаления.
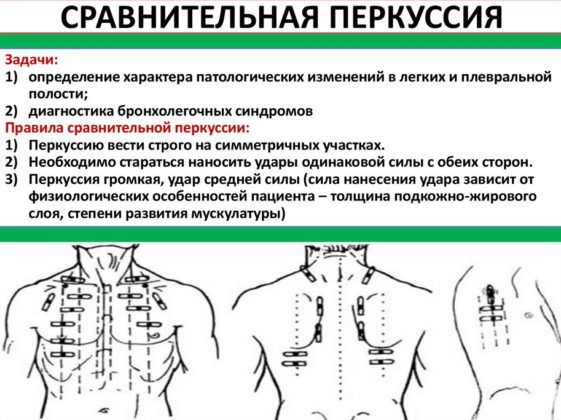
Пальпация. При диагностике заболевания без повышения температуры возможно нащупать изменение рельефа грудной клетки. Внимательное наблюдение за ее движениями во время дыхания поможет увидеть, есть ли участки, которые немного отстают или не движутся совсем.

Анализ крови и мочи. При пневмонии картина результатов анализа будет следующей: лейкоциты и скорость оседания эритроцитов повысятся. Возможны анемические симптомы. Исследование мочи выявляет белок и способно показать повышенную плотность.

Анализ крови и мочи для диагностики пневмонии
Рентген. Это основной метод диагностики, позволяющий с максимальной вероятностью подтвердить наличие пневмонии у ребенка. Даже когда температура в норме, снимок в двух проекциях покажет проблему. При его рассмотрении врач увидит локусы, или очаги воспаления. Корень легких бывает расширенным, а легочный рисунок — более выраженным. Трактовать полученные данные должен только специалист.
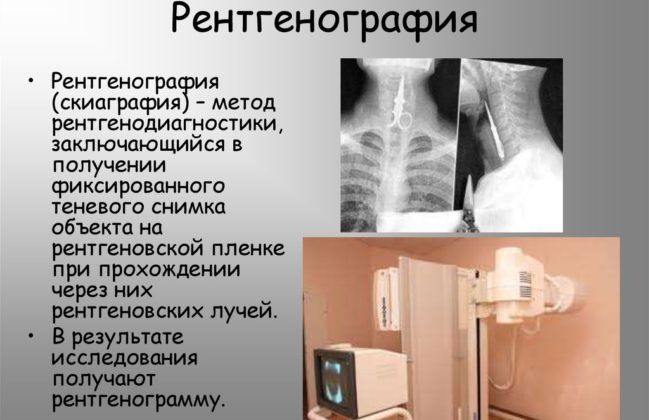
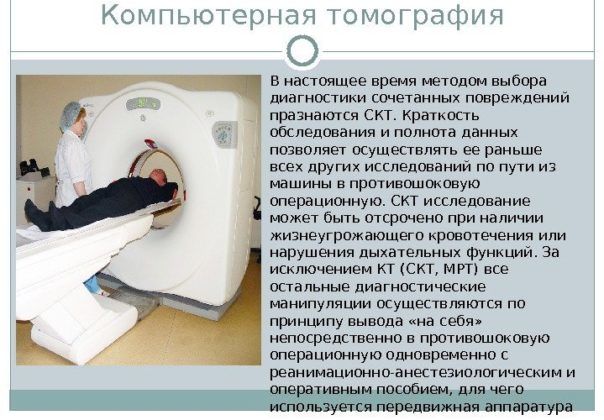
КТ и МРТ. Компьютерная и магнитно-резонансная томография проводится редко, только при сложных формах патологии. Для проведения исследования ребенок должен находиться без движения, а достичь этого бывает крайне сложно, разве что с помощью применения наркоза.
Дополнительные методы исследования
Намного реже при заболеваниях без роста температуры применяются такие способы диагностики: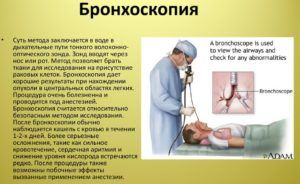
- пульсоксиметрия;
- капнография;
- бронхоскопия;
- бактериологический посев мокроты.
Перед тем, как выдать направление на прохождение диагностических процедур, врач внимательно выслушает пациента и выяснит, какие заболевания были раньше. Во время опроса доктор определит, с какими хроническими болезнями сталкиваются родственники.
Лечение бессимптомной пневмонии
Если родители своевременно обратились к врачу, вполне возможно вылечить ребенка без наступления осложнений. Для лечения детей до 3-х лет в обязательном порядке применяют стационар.
Пневмония у ребенка без температуры в большинстве случаев лечится с использованием антибиотиков. Если получен результат анализа мокроты, нужно точно узнать, какая инфекция оказалась возбудителем заболевания. В большинстве случаев назначаются такие средства:
Препараты нужно принимать только после назначения лечащего врача. Иногда доктор может рекомендовать применять антибиотики и другие медикаменты в виде уколов.
Чтобы облегчить кашель и улучшить отхождение мокроты, назначаются такие лекарственные препараты:
Препараты выпускаются в форме сиропа, таблеток, суспензий. В зависимости от состояния пациента и от анамнеза, могут быть рекомендованы противоаллергические лекарственные средства.
При нормальном течении патологии допускается лечение на дому. При этом родители должны следить, чтобы ребенок своевременно принимал все назначенные врачом препараты.
Чтобы ускорить процесс выздоровления, необходимо:

Обеспечить ребенка обильным питьем для быстрейшего выздоровления
- обеспечить ребенка обильным питьем;
- часто проводить влажную уборку в комнате больного;
- исключить из рациона тяжелые жирные блюда.
В зависимости от состояния пациента, назначается физиотерапия, лечебная гимнастика, дренажный массаж, ингаляции. Если имело место применение антибиотиков, следует пройти курс лечения пробиотиками.
Вовремя начатая терапия пневмонии гарантирует благоприятный исход.
Профилактика против пневмонии среди детей
Если заранее думать о здоровье малыша, можно защитить его от тяжелых и опасных заболеваний. Чтобы пневмония у ребенка без температуры не возникла никогда, следует учитывать следующие рекомендации:

Вести активный образ жизни для профилактики пневмонии
- важно закаливаться, делая это постепенно;
- обливаться;
- принимать воздушные ванны;
- вести активный образ жизни;
- отводить время спорту;
- обеспечить сбалансированное питание;
- применять витаминные комплексы;
- своевременно лечить все простудные и инфекционные заболевания.
Важно несколько раз в год посещать терапевта для профилактического осмотра, в более старшем возрасте сдавать клинические анализы. Постоянное укрепление иммунитета защитит организм ребенка от болезни в период массового заражения.
Бережное отношение к ребенку побудит родителей внимательно следить за любыми переменами в настроении и самочувствии. Только таким способом реально своевременно обнаружить воспалительный процесс в легочных тканях, протекающий без повышения температуры.
Видео по теме: Пневмония — откуда она берется
Источник
