Жар у грудничка без температуры
Повышение температуры тела у ребенка грудного возраста всегда вызывает тревогу у родителей. Температура тела у маленьких детей может повышаться при различных состояниях и заболеваниях. Снижение температуры не устраняет причину заболевания, а лишь временно улучшает состояние больного ребенка.
Важно помнить, что у малыша повышение температуры является защитной реакцией организма, которая мобилизует иммунную систему на борьбу с бактериями и вирусами. При температуре увеличивается скорость биохимических реакций, быстрее образуются защитные антитела, тем самым создаются все условия для успешной борьбы с возбудителями инфекции. Также при лихорадке в организме вырабатываются интерфероны, вещества, которые создают благоприятные условия для гибели вирусов. Интерфероны ставят на клетку своеобразный биологический замок, мешая возбудителю инфекции проникнуть в клетку, призывают на помощь клетки иммунной системы — макрофаги, убивающие вредные микроорганизмы. Повышение температуры при неинфекционных заболеваниях и состояниях играет роль своеобразного сигнала тревоги, который свидетельствует о нарушениях в работе организма. Поэтому родителям следует избегать бесконтрольного применения жаропонижающих средств и придерживаться правильной тактики оказания первой помощи малышу при лихорадке.
Какую температуру следует считать нормальной для грудничка?
Температура тела здорового ребенка до года в течение суток может меняться от 36,0 до 37,40С. В вечернее время она может быть немного выше, чем утром в связи с физиологическими изменениями уровня обмена веществ в организме. К концу первого года жизни температура у малыша устанавливается 36-370 С.
При перегревании (в летнюю жару, в душном помещении, или ношение одежды не по погоде), беспокойстве, крике кратковременно в течение 15-30 минут температура может повыситься до 37 – 370С такую температуру тоже можно считать нормальной при отсутствии других симптомов. В этом случае, сначала нужно устранить причину вызвавшую подъем температуры, подождать 20 – 30 минут, а затем повторно измерить температуру, если она нормализовалась, и других симптомов у ребенка нет, самочувствие хорошее, тогда в осмотре врача нет необходимости.
При любом повышении температуры выше или равному 380 у грудного ребенка необходим осмотр педиатра. Если температура поднялась до 390С и не снижается при помощи жаропонижающих средств, необходимо вызвать скорую помощь.
При повышенной температуре ребенок плаксив, беспокоен, отказывается от еды, сердцебиение и дыхание учащаются. На пике высокой температуры (380С и выше) возможна рвота. Кожа ребенка, как правило, розового цвета, влажная и теплая на ощупь. Но в некоторых ситуациях, несмотря на лихорадку стопы и ладони остаются холодными, кожа при этом бледная, это связано с нарушениями кровообращения. При лихорадке нарушается равновесие между теплообразованием и теплоотдачей тела, вследствие чего происходит расстройство деятельности нервной системы, а результатом этого расстройства являются нарушения в кровообращении, дыхании и обмене веществ. Процесс подъема температуры у некоторых детей сопровождается ознобом. Иногда на фоне высокой температуры возможно стул может стать более мягкой консистенции, это происходит в связи с функциональными изменениями кишечника и изменениями тонуса нервной системы. Водянистый стул с примесью слизи и зелени – это уже признак кишечной инфекции. У детей до 5 летнего возраста в связи с незрелостью нервной системы на фоне лихорадки (как правило, при температуре выше 390С) возможно появление судорог, которые проявляются потерей сознания и судорожным подергиванием ручек и ножек (так называемые фебрильные судороги).
Как правильно измерять температуру у грудничка?
Малышам можно измерять температуру в следующих местах: в подмышечной впадине, в прямой кишке, в полости рта, в паховой складке, в локтевом сгибе, на лбу, в ухе. Предпочтительно измерять температуру в подмышечной впадине, этот способ измерения считается наиболее достоверным и удобным. При этом следует помнить о некоторых особенностях измерения температуры у детей. В разных частях тела температура неодинакова, например, температура в подмышечной впадине считается нормальной до 37,40С, а ушная или ректальная (в прямой кишке) – до 38,00С. Измерять температуру ребенку нужно в состоянии покоя, он не должен в это время есть, пить или плакать — любое действие, требующее от малыша малейших физических затрат, может повлиять на показания термометра.
В аптеках представлен огромный ассортимент термометров. По принципу действия термометры делятся на три группы: ртутные, электронные и градусники-индикаторы. Для точности лучше измерять температуру двумя термометрами (электронным и ртутным), затем сравнивать их показания. Градусники-индикаторы в виде полимерной пластинки, которая прикладывается на лоб, удобны для измерения температуры в дороге, но их показания приблизительны, поэтому для уточнения температуры под рукой должен быть электронный или ртутный термометр.
Причины повышения температуры у грудничков
Повышение температуры у грудничков могут вызывать самые разные причины. Наиболее часто это острые респираторные вирусные инфекции (ОРВИ), грипп. Кроме этого, лихорадку могут вызвать различные инфекционные заболевания, воспалительный процесс в легких — пневмония, почках (например, пиелонефрит), кишечные инфекции, стоматит – воспаление слизистой рта, реакция на прививку, чаще на АКДС – вакцину против коклюша, дифтерии и столбняка. Повышение температуры вызывает неочищенный коклюшный компонент вакцины (взвесь убитых коклюшных микробов). Современные вакцины АКДС («Инфанрикс», «Пентаксим»), которые содержат очищенный коклюшный компонент, вызывают лихорадку значительно реже.
У новорожденных и детей первого года жизни причинами неинфекционной лихорадки могут быть обезвоживание, избыточное содержание в рационе белков, поваренной соли, перегревание (например, в жаркое время года), нервное возбуждение при сильном беспокойстве, крике, плаче, реакция на боль. Часто причиной лихорадки может быть интенсивное прорезывание зубов. Однако следует знать, что 90% случаев повышения температуры у детей, у которых в это время режутся зубы, обусловлено другими причинами. Поэтому при лихорадке, даже если у ребенка идет прорезывание зубов, необходим осмотр врача, чтобы исключить другие причины лихорадки.
Наиболее редкие причины повышения температуры у детей – это эндокринные, аутоиммунные, онкологические заболевания, а также повышенная чувствительность к некоторым лекарственным препаратам (чаще всего это антибиотики, сульфаниламиды, барбитураты, аспирин, аллопуринол, аминазин, атропин, теофиллин, новокаинамид, как правило, лихорадка развивается на 5-10-й день после начала приема таких препаратов).
Чем помочь малышу:
Не медикаментозные способы снижения температуры
Когда температура поднимается до 380 у детей до 3 месяцев жизни и до 390 у детей старше этого возраста сначала нужно попробовать снизить температуру не медикаментозными способами (охлаждение, растирание).
При температуре ребенку нужно обеспечить покой и обильно поить жидкостью (можно использовать кипяченую воду, детские чаи или специальные регидратационные растворы), так как необходимо восполнить потерю жидкости, которую ребенок теряет при высокой температуре за счет потоотделения. Новорожденного при лихорадке выше 380 допаивать кипяченой водой, с 1 месяца жизни можно использовать детские чаи, специальные регидратационные растворы. Если малыш находится на грудном вскармливании чаще предлагать ему грудь.
Для того чтобы улучшить отдачу тепла нужно раскрыть ребенка, снять с него одежду на 10-15 минут при температуре в помещении не ниже 200С; обтереть всю поверхность тела спиртом или водным раствором уксуса (раствор пищевого уксуса в воде в соотношении 1:1.) (при их испарении увеличивается теплоотдача). Или вместо растирания можно обернуть ребенка влажной пеленкой (простыней) на 10-15 минут, во избежание озноба температура воды для смачивания пеленки должна быть не ниже 250С. Если же, несмотря на высокую температуру ладони и стопы ребенка холодные, надо согреть конечности ребенка, дать теплое питье и жаропонижающий препарат. Похолодание конечностей, которое вызвано спазмом сосудов, – признак неблагоприятного течения лихорадки, согревающие процедуры в этом случае помогают восстановить кровообращение.
Лекарственные препараты
Если через 20-30 минут эффекта от проводимых процедур нет, необходимо дать жаропонижающее. Эффект должен наступить через 30 минут.
У детей от 0 до 3 месяцев жаропонижающие назначаются при температуре выше 380. Если ребенок старше 3 месяцев жизни, то жаропонижающее назначается при температуре 390С и выше (если ребенок хорошо переносит температуру). Однако, если у ребенка на фоне лихорадки независимости от степени выраженности, отмечается ухудшение состояния, озноб, нарушение самочувствия, бледность кожи, жаропонижающее должно быть назначено немедленно.
При температуре ниже указанных цифр жаропонижающее давать не следует, в связи с тем, что как уже было сказано выше, температура является защитной реакцией организма. При лихорадке в организме вырабатываются интерфероны, вещества, которые создают благоприятные условия для гибели возбудителей заболеваний, препятствуют проникновению вируса в клетку, а также стимулируют иммунную систему для борьбы с инфекцией.
Нерациональное снижение температуры ведет к более длительному, затяжному течению болезни!
Однако при температуре выше 390С, а у некоторых детей (у детей с сопутствующей патологией нервной системы, с тяжелыми заболеваниями сердечнососудистой системы) и выше 380С, эта защитная реакция становится патологической: начинается разрушение полезных продуктов обмена веществ, в частности белка, у ребенка появляются дополнительные симптомы интоксикации – бледность кожных покровов, слабость, вялость, нарушения сознания.
Отдельно следует сказатьо детях из группы риска по неблагоприятным последствиям лихорадки. Сюда относятся дети с тяжелыми заболеваниями сердца (врожденные пороки сердца, кардиомиопатии- заболевание, при котором поражается мышца сердца) и нервной системы, а также те дети, у которых ранее при высокой температуре отмечались судороги. Этим детям следует давать жаропонижающее при температуре от 37,5 до 38,50С в зависимости о того, как ребенок ее переносит. Следует помнить, что у детей с серьезными заболеваниями сердечнососудистой системы лихорадка может привести к тяжелым нарушениям функции сердца и сосудов. У детей с тяжелой патологией нервной системы лихорадка может спровоцировать развитие судорог.
Наиболее безопасен к применению у детей парацетамол. Препарат официально разрешен к применению у детей 1 месяца жизни. До этого возраста применяется, но с осторожностью по строгим медицинским показаниям. В нашей стране без рецепта продаются многие препараты на основе парацетамола. Панадол, Калпол и Эффералган и др. Для грудного ребенка лучше не использовать часть «взрослой» таблетки, а использовать детские лекарственные формы, позволяющие точно дозировать лекарство. Препараты на основе парацетамола выпускаются в разных формах (свечи, сироп, гранулы для приготовления суспензии). Сироп и суспензию можно смешивать с соком или молоком, растворять в воде, что позволяет использовать дробные дозы и максимально уменьшить для ребенка ощущение приема лекарства. При применении жидких форм лекарства необходимо использовать мерные ложки или колпачки, прилагаемые к упаковкам. Это связано с тем, что при использовании домашних чайных ложек, объем которых на 1-2 мл меньше, существенно снижается реальная доза лекарства.
Разовая доза парацетамола 10-15 мг/кг массы тела малыша на прием, не чаще 4 раз в день, не чаще чем через каждые 4 часа, суточная доза не должна превышать 60 мг/кг в сутки. Эффект парацетамола в растворе наступает через 30 минут и сохраняется 3-4 часа. При тошноте, рвоте, а также для более длительного эффекта (на ночь) парацетамол вводят в свечах. Действие свечей (Эффералган, Панадол) начинается позже через 1-1,5 часа, но длится дольше — до 6 часов, поэтому свечи более подходят для снижения температуры ночью, поскольку обеспечивают длительный жаропонижающий эффект. Также парацетамол входит в состав свечей «Цефекон Д», которые разрешены к применению с 1 месяца жизни. Действие этого препарата начинается несколько раньше через 30-60 минут и продолжается 5-6 часов. Свечи в отличие от сиропов не содержат консервантов и красителей, поэтому при их использовании значительно уменьшается риск аллергических реакций. Недостатком препаратов в форме свечей является более позднее наступление эффекта. Главные недостатки ректального пути введения лекарств — неудобство в применении, неестественность самого пути введения и индивидуальные колебания скорости и полноты всасывания препаратов. Разница во времени действия свечей и жидких форм (сироп, суспензия) препаратов с одинаковым действующим веществом связана с разным путем введения препарата, при поступлении парацетамола через прямую кишку эффект наступает позднее. (Комментарий для редактора. Поступая через прямую кишку, парацетамол сначала попадает в общий кровоток, минуя печень, поэтому активные метаболиты препарата, которые формируются в печени, будут образованы позднее, когда препарат этого органа достигнет. Соответственно, при поступлении препарата через перорально, он поступает в общий кровоток, после метаболизма в печени.)
Если снижения температуры при применении препаратов на основе парацетамола не произошло и температура продолжает повышаться дать жаропонижающее на основе ибупрофена (Нурофен, Ибуфен).
Выпускаются препараты Нурофен (свечи, сироп), Ибуфен (сироп) и др. Сироп разрешен к применению с 6 месяцев жизни, свечи с 3 месяцев. Эффект наступает через 30 минут и сохраняется до 8 часов. Разовая доза — 5–10 мг/кг массы тела 3–4 раза в сутки через 6-8 часов. Максимальная суточная доза — не более 30 мг/кг/сут. Назначается, когда жаропонижающее действие надо сочетать с противовоспалительным.
Таким образом, алгоритм поведения родителей при лихорадке у ребенка выглядит следующим образом. Когда температура поднимается до 380 у детей до 3 месяцев жизни и до 390 у детей старше этого возраста сначала нужно попробовать снизить температуру немедикаментозными способами (охлаждение, растирание), о которых было сказано выше. Если через 20-30 минут эффекта от проводимых процедур нет, необходимо дать жаропонижающее на основе парацетамола. Эффект должен наступить через 30 минут. Если снижения температуры не произошло и температура продолжает повышаться дать жаропонижающее на основе ибупрофена (Нурофен, Ибуфен). На фоне использования лекарств, продолжаем снижать температуру не медикаментозно с помощью растираний и охлаждения.
Если, несмотря на все проводимые мероприятия, эффекта не наступает, необходимо вызвать скорую помощь, в этой ситуации после осмотра ребенка будет внутримышечно введен анальгин, чаще всего в комбинации с антигистаминным препаратом (димедрол или супрастин) и папаверином (с сосудорасширяющей целью, если есть похолодание конечностей, бледность кожи).
Основные правила приема жаропонижающих
- Регулярный (курсовой) прием жаропонижающих нежелателен, повторную дозу вводят только после нового повышения температуры! Если регулярно давать ребенку жаропонижающее, то можно создать опасную иллюзию благополучия. Сигнал о развитии осложнения, каким является повышенная температура, будет замаскирован и будет упущено время для начала лечения.
- Не следует давать жаропонижающее профилактически. Исключением являются ситуации, когда некоторым детям жаропонижающий препарат назначается после прививки АКДС для профилактики поствакцинального подъема температуры, в этой ситуации лекарство принимается однократно только по рекомендации педиатра.
- Необходимо строго соблюдать максимальную суточную и разовую дозировки, особенно быть внимательными в отношении препаратов на основе парацетамола (Эффералган, Панадол, Цефекон Д, Калпол идр.) В связи с тем, что передозировка парацетамола наиболее опасна, она приводит к токсическому поражению печени и почек.
- В тех случаях, когда ребенок получает антибиотик, регулярный прием жаропонижающих средств также недопустим, т. к. может привести к затягиванию решения вопроса о необходимости замены антибактериального препарата. Это объясняется тем, что самый ранний и объективный критерий эффективности антибиотика – это снижение температуры тела.
Запрещено использовать!
1. В качестве жаропонижающего запрещен к применению у детей аспирин из-за опасности тяжелых осложнений! При гриппе, ОРВИ и ветряной оспе препарат может вызвать синдром Рея (тяжелейшее поражение печени и мозга за счет необратимого разрушения белков).
2. Безрецептурное применение в качестве жаропонижающего у детей анальгина внутрь, поскольку он способен вызвать опасные осложнения, а именно тяжелые поражения кроветворной системы. Анальгин у детей используют только внутримышечно по строгим медицинским показаниям!
3. Также в качестве жаропонижающего недопустимо применение нимесулида (Найз, Нимулид). Препарат запрещен для детей младше 2 лет.
Правильная тактика поведения родителей при лихорадке у малыша, отсутствие бесконтрольного применения жаропонижающих и своевременное обращение за медицинской помощью позволят малышу сохранить здоровье.
Читайте также: какая должна быть температура у трехмесячного ребенка
Источник
Когда у младенцев поднимается температура, родители очень переживают, так как часто не понимают, в чем причина. Однако дневные ее колебания у новорожденных нормальны, потому что у них еще не работает в полной мере система терморегуляции. Утром температурное значение может быть намного ниже, чем вечером, это вероятно будет зависеть от температуры окружающей среды. Важно знать, как определить температуру без градусника у ребенка, и каковы могут быть колебания.

Измерение температуры младенцу
Как ребенок регулирует температуру
Температура тела является мерой способности организма вырабатывать и устранять тепло. Тело очень эффективно поддерживает ее в безопасных пределах, даже если внешние условия сильно изменяются.
В человеческом организме существуют механизмы для терморегуляции, посредством которых тело теряет или получает тепло для поддержания баланса. Мозг (в частности, гипоталамус) отвечает за терморегулирование. Он получает информацию из различных частей тела и передает соответствующие импульсы, заставляя в том числе:
- расширяться кровеносные сосуды, когда слишком жарко, чтобы перенести избыток тепла на поверхность кожи;
- сжиматься кровеносные сосуды, уменьшая приток крови к коже для сохранения тепла.
Кроме того, при высокой температуре начинается потоотделение, а при низкой – быстрые сокращения мышц (дрожь).
У новорожденных терморегуляционная система имеет свои особенности. Она не используется на внутриутробной стадии, так как плод не подвержен колебаниям температуры, и во время беременности он выделяет примерно в 2 раза больше тепла, чем взрослый. Значительная часть этого тепла рассеивается в организме матери.
Важно! Начальное испытание холодом для человека происходит при рождении, в это время его терморегуляционная система начинает работать впервые.
Новорожденный в основном выделяет тепло за счет химического термогенеза. Озноб, который является основным способом выработки тепла у детей и взрослых, невозможен у новорожденных. У них есть особый и очень эффективный способ терморегулирования – путем метаболизма бурого жира (особой жировой ткани, расположенной в разных частях организма и обладающей высокой способностью выделять тепло посредством химических реакций). Обычно он исчезает к третьему месяцу жизни.
Здоровому новорожденному с нормальной массой тела требуется несколько часов или дней, чтобы запустить механизмы терморегуляции. Однако развитие и созревание системы происходят на протяжении всего первого года жизни. Грудничок обладает очень тонкой и нежной кожей, несовершенным регулированием кровотока, слабым функционированием потовых желез и незрелостью терморегуляционных центров в головном мозге.
Нормальные температурные показатели новорожденных
Согласно различным исследованиям, нормальная температура взрослого человека должна составлять 36,6-37,2°С. Однако это правило не распространяется на грудного ребенка. Нормальные температурные показатели для него составляют 36-38°С, в зависимости от метода измерения. Они могут колебаться в течение дня (обычно ниже утром и выше вечером) и способны повышаться, если малыш, например, плачет или интенсивно сосет грудь.
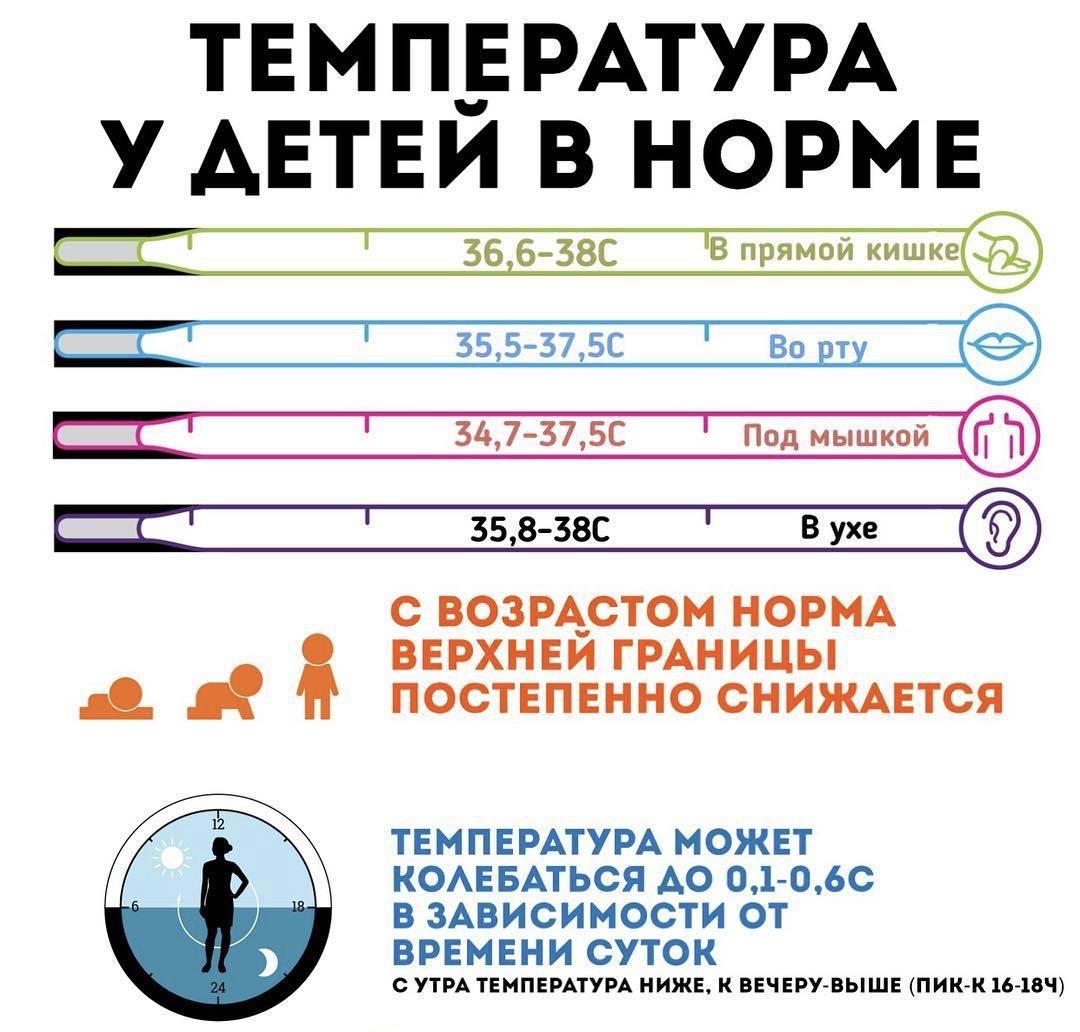
Температурные нормы для детей
Причины повышения и понижения температуры
Повышенным считают температурное значение свыше 38°С. Необходимо не только знать, как понять что у новорожденного температура, но и причины этого явления. Она может повышаться в результате следующих факторов:
- Гипертермия, связанная с условиями окружающей среды, такими как чрезмерное укрытие, близость к источникам тепла или высокая температура воздуха;
Важно! В случае перегревания следует немедленно удалить младенца из жаркой среды и следить за быстрым и спонтанным падением температурных показателей.
- Реакция на прививки. У многих грудничков инъекции вакцин вызывают различные реакции организма, в том числе кратковременное повышение температурных значений свыше 38°С;
- Несформированная полностью система терморегуляции;
- Во время прорезывания зубов температура способна повышаться до 39°С. Однако это состояние длится недолго. Дополнительные признаки – беспокойство, плач, плохой сон, обильное слюноотделение. Десна над прорезывающимся зубом красная и опухшая, болит и зудит.
- Состояния, требующие повышенных затрат энергии, например, сосание груди или активные игры.
Причины повышения температуры, связанные с патологическими процессами в организме:
- Наиболее частая причина – инфекции верхних и нижних дыхательных путей: ОРЗ (простуда), ринит, фарингит, ларингит, бронхит, пневмония и средний отит. Обычно это инфекции, вызванные вирусами;
- Инфекционные заболевания мочевыводящих путей;
- Инфекции желудочно-кишечного тракта;
- Запоры, не прекращающиеся длительное время.
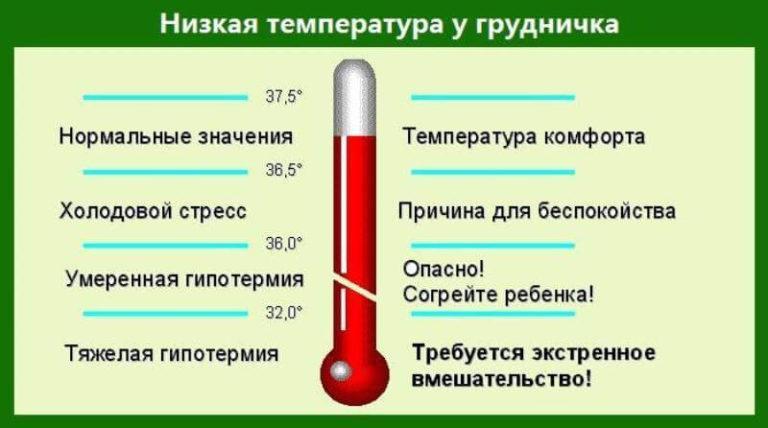
Пониженными температурными показателями считаются значения меньше 36°С (при ректальном измерении). Младенцы теряют тепло значительно быстрее, чем взрослые, поэтому для них гипотермия особенно опасна.

Пониженные температурные значения
Важно! Когда температура падает ниже 36°С, сердце, нервная система и другие органы не могут нормально функционировать.
Причины пониженной температуры:
- Транзиторное снижение температуры у новорожденных первых часов жизни во время адаптации к новым условиям;
- Нахождение терморегуляционных процессов в стадии формирования;
- Долгое нахождение под воздействием низких температур, в результате чего возникает переохлаждение;
Важно! Новорожденному очень легко переохладиться, если он не одет должным образом, или когда находится на сквозняке, соприкасается с холодными поверхностями.
- В результате лечения жаропонижающими средствами;
- При использовании чрезмерных доз сосудосуживающих препаратов;
- Очень редко температура падает во время тяжелых инфекций, например, при менингите и сепсисе;
- Во сне и после пробуждения, как правило, температурные значения ниже, чем в период бодрствования.
Признаки отклонения температуры от нормы
Определение точного температурного показателя малыша производится с помощью термометра. Есть 4 способа измерения:
- вставить термометр в задний проход;
- положить его в рот;
- держа подмышкой градусник;
- с помощью ушного термометра.

Ушной термометр
Для грудничков измерение температуры через рот проблематично, а подмышками – не совсем точный способ. Лучшее решение – измерить температуру через задний проход или ушным термометром.
Существуют внешние признаки, как узнать что у новорожденного поднялась температура:
- При гипертермии кровеносные сосуды расширяются, приток крови к коже увеличивается, и она становится красной;
- Младенец часто дышит;
- Может быть повышенное потоотделение, особенно в области шеи;
- Отсутствие аппетита;
- Цвет мочи приобретает более яркие оттенки;
- Малыш раздражительный, плачет и плохо спит.
Как понять что у ребенка понизилась температура:
- Кожа у младенца бледная, влажная, может быть покрыта пятнами;
- Малыш становится вялым, плохо сосет грудь или бутылочку;
- Дыхание учащается;
- Руки и ноги становятся холодными.
Способы, как без градусника определить у грудничка температуру, относятся к приблизительным. Какой именно температурный показатель у малыша, с их помощью разобраться сложно. Традиционный метод – прикоснуться ко лбу или задней части шеи младенца губами. Тыльная сторона ладони при прикосновении не так чувствительна.

Измерение температуры прикосновением ладони
Как измерить температуру свыше 39°С без градусника у ребенка? Можно руководствоваться внешними симптомами. При таких показателях потоотделение у грудничка прекращается, а слизистая оболочка глаз краснеет.
Когда необходима помощь
Умеренный жар (субфебрильная температура) не требует лекарств. Можно наложить прохладные компрессы на лоб и шею малыша, а также обернуть его икры влажным полотенцем (обязательно пропитанным водой при комнатной температуре).
У повышенной температуры есть положительные стороны. Она является симптомом защитного ответа организма. Небольшой жар ускоряет обмен веществ, что стимулирует образование антител.

Холодный компресс на лоб
Важно! Длительное повышение температуры заставляет организм нуждаться в большом количестве воды, кислорода и энергии. Следовательно, провоцирует обезвоживание и истощение.
Необходимо вызвать медицинскую помощь в следующих случаях:
- фебрильные судороги (реакция организма на быстро повышающуюся температуру);
- ребенок отчаянно плачет, особенно при объятиях;
- появились рвота и диарея;
- малыш сонный и слабый;
- есть нарушения сознания;
- на коже видны красные пятна;
- моча ребенка темно-желтая, он не пускает слюни, плачет без слез – это могут быть признаки обезвоживания.
В основном, дети менее способны регулировать температуру своего тела, чем взрослые. Поэтому они более чувствительны к внешним условиям. Жара и переохлаждение одинаково вредны. Родители должны обеспечить правильный баланс температур, наблюдать за младенцем и при наличии тревожных симптомов вовремя обращаться к врачу.
Видео
Источник
